Número atual: 16(2) - Junho 2016
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
-
Outros dos
Autores
ARTIGOS ORIGINAIS
Efeitos de um treinamento muscular ventilatório lúdico em crianças asmáticas
Effects of ludic ventilatory muscle training in asthma children
Sabrina Franzen Costa1; Cristina Fedrizzi Caberlon2
1. Bacharel em Fisioterapia pela Faculdade da Serra Gaúcha - Fisioterapeuta
2. Bacharel em Fisioterapia pela Universidade de Caxias do Sul e Mestre em Medicina e Ciências da Saúde pela Pontifícia Universidade Católica do Rio Grande do Sul - Professora na Universidade Luterana do Brasil
Endereço para correspondência:
Sabrina Franzen Costa
Rua Marechal Floriano, 12 Pio X
95020-370 - Caxias do Sul - RS
sa_fcosta@hotmail.com
Resumo
OBJETIVO: relatar os resultados obtidos por um treinamento muscular ventilatório na água e no solo, com atividades lúdicas, para estabelecer os efeitos destes na força muscular ventilatória, no pico de fluxo expiratório e no teste de caminhada de seis minutos em crianças asmáticas.
MÉTODOS: Participaram desta série de casos três crianças asmáticas, com idades entre 5-6 anos, durante oito semanas, duas vezes por semana, com duração de 30 minutos. Foi realizada uma avaliação inicial, seguida por quatro semanas de intervenção aquática, reavaliação e quatro semanas de intervenção no solo, finalizando o protocolo com uma avaliação final.
RESULTADOS: Houve aumento da distância no teste de caminhada de seis minutos, com maior ganho entre a avaliação inicial e reavaliação; manutenção e melhora da força muscular ventilatória, em geral, assim como no pico de fluxo expiratório.
CONCLUSÃO: Os resultados com ambos os tipos de intervenção demonstram mudanças nos parâmetros avaliados e a sua vinculação pode ser benéfica.
Palavras-chave: Asma, Pediatria, Fisioterapia, Pré-escolar
Abstract
OBJECTIVE: To report the obtained results by ventilatory muscle training on water and on the ground, with ludic activities, to estabilish the effects of this combination on ventilatory muscle strength, at peak expiratory flow and six-minute walk test in asthma children.
METHODS: three asthmatic children participated in this series of cases with ages between 5-6 years old, for eight weeks, twice a week, lasting 30 minutes. An initial evaluation was conducted, followed by four weeks of aquatic intervention, reevaluation and four weeks of intervention on the ground, closing the protocol with a final evaluation.
RESULTS: There was an increase in the distance in the six-minute walk test, with higher gain between the initial evaluation and reevaluation; maintenance and improvement of ventilatory muscle strength, in general, as well as at peak expiratory flow.
Keywords: Asthma, Pediatrics, Physiotherapy, Preschool Children
INTRODUÇÃO
A asma é caracterizada por inflamação crônica das vias aéreas e elucidada pela história dos sintomas respiratórios como a sibilância, falta de ar, opressão torácica e tosse de intensidade variável, juntamente com limitação do fluxo aéreo expiratório1. A reversão destes sintomas pode ser espontânea ou através de tratamento, porém, o ciclo contínuo de agressão e reparo pode levar ao remodelamento das vias aéreas de forma irreversível2.
O tratamento adequado da asma na criança é de suma importância para a prevenção da redução da função pulmonar secundária e o desenvolvimento de doença pulmonar obstrutiva crônica na vida adulta3. Crianças são significativamente distintas de adultos quando passam por um processo de doença, pois se encontram em processo de compreensão da linguagem falada, sofrem por relacionar-se com pessoas estranhas e estão intimamente ligadas aos pais. Estes e outros fatores podem influenciar de forma negativa sua responsividade ao tratamento, e, neste ponto, o lúdico funciona como uma linguagem própria da infância e proporciona a sua socialização nos ambientes, podendo ser um importante recurso a ser usufruído na pediatria4.
Pacientes asmáticos estão sujeitos à hiperinsuflação pulmonar e obstrução brônquica, sendo possível a instalação de fraqueza muscular. O quadro fisiopatológico ainda inclui aumento da resistência ao fluxo aéreo e aprisionamento de ar, levando a alterações biomecânicas na dinâmica ventilatória e resultando em fadiga muscular e aumento da sensação de dispneia5,6. Desde 1976 são realizados estudos com treinamento muscular inspiratório (TMI) que visam diminuir os prejuízos de fraqueza dos músculos ventilatórios em diversas patologias que apresentam tais características. Esses estudos comprovam uma melhora na sensação de dispneia além de ganho de força e resistência muscular ventilatória7.
Além disso, a natação é recomendada como o esporte ideal no manejo de crianças asmáticas8. Seu benefício pode ser explicado pela influência da pressão hidrostática, que aumenta o trabalho respiratório, conferindo ao indivíduo uma necessidade de utilizar a força dos músculos responsáveis pela ventilação constantemente, acima do limiar utilizado em atividade no solo9.
Integrando os efeitos fisiológicos alcançados por uma atividade de TMV no solo e pela natação como exercício físico com o conceito de humanizar o atendimento pediátrico através da ludicidade, observou-se a necessidade de relatar os resultados obtidos por um treinamento muscular ventilatório (TMV) na água e um protocolo semelhante de TMV no solo, com atividades lúdicas, para estabelecer os efeitos destes na força muscular ventilatória, no pico de fluxo expiratório (PFE) e no teste de caminhada de seis minutos (TC6) em crianças asmáticas.
MÉTODOS
Este estudo foi realizado com três crianças asmáticas em idade pré-escolar, escolhidas por conveniência e indicadas por pneumologista responsável, que obedeciam aos critérios de inclusão: diagnóstico de asma confirmado por espirometria, medicação de uso contínuo para asma prescrita e não ter diagnóstico de doenças neuromusculares ou que afetem a musculatura em geral. Seriam excluídas da amostra as crianças que, por solicitação médica, precisassem deixar a pesquisa, ou não quisessem continuar. Participaram das intervenções três crianças, porém uma delas não concluiu a última etapa e avaliação final por motivo de viagem familiar. As intervenções foram realizadas entre outubro e dezembro de 2014, em uma instituição de ensino superior localizada na cidade de Caxias do Sul, Rio Grande do Sul, Brasil.
A intervenção se desenvolveu durante oito semanas, sendo que em quatro delas houve o TMV aquático (TMV-A) e nas outras quatro, o TMV solo (TMV-S). Foram realizados dois atendimentos por semana e as avaliações ocorreram na primeira semana, um dia após a oitava intervenção e um dia após a décima sexta intervenção. Esta série de casos obteve suas variáveis a partir da mensuração do PFE, TC6 e manovacuometria, realizadas pelo mesmo avaliador. O primeiro foi coletado pré e pós intervenção; os dois últimos constituíram a avaliação inicial, a avaliação na troca de ambiente terapêutico e a avaliação final.
O PFE corresponde ao maior pico de fluxo expiratório observado e é influenciado pelo grau de colaboração da criança, por depender de esforço dela10. Os dados foram obtidos com o PEAK AIR PEAK FLOW METER® (Omron), realizado com o indivíduo sentado em posição confortável e neutra, instruído a realizar um esforço inspiratório máximo seguido por uma expiração forçada máxima, curta e explosiva, com a boca acoplada ao dispositivo. O maior valor de três mensurações foi levado em conta11,12. No presente estudo, os resultados foram classificados em zonas verde (80 a 100% do maior valor da criança), amarela (80 a 50%) e vermelha (menos de 50%), de acordo com o National Asthma Education and Prevention Program12.
O TC6 foi utilizado para avaliar a capacidade funcional submáxima dos participantes. Cada um deles foi orientado a permanecer 20 minutos em repouso e, após, caminhar a maior distância possível em seis minutos, em um corredor de 30 metros, sem correr13. Os valores de referência seguiram a equação sugerida por Priesnitz et al14.
Já a força dos músculos ventilatórios expressa por valores de pressão inspiratória máxima (PImáx) e pressão expiratória máxima (PEmáx), foram coletados com manovacuômetro (modelo classe B, Suporte, Ind. Bras.), realizada com o indivíduo em sedestação, fazendo uso de clipe nasal, a partir da capacidade residual funcional. Foram repetidas cinco manobras inspiratórias e cinco manobras expiratórias e foi anotado o melhor valor após o primeiro segundo, de cada manobra15. Para a comparação de normalidade nos dados encontrados, foram adotadas as equações de Wilson et al16.
Cada sessão de atendimento teve duração de trinta minutos e foi iniciada pela mensuração do PFE de cada criança. As atividades aquáticas incluíram fazer bolhas na água com expiração oral e nasal, assoprar bolinha de baixa densidade a grandes distâncias, fazer bolhas de sabão com o tórax submerso, encher balão com o tórax submerso e mergulho buscando objetos no fundo da piscina com expiração oral. Já a intervenção no solo teve como brincadeiras fazer bolhas de sabão cada vez maiores, controlando a expiração e provocando freno labial, encher balão pequeno provocando maior resistência e força muscular ventilatória, manter o catavento girando o maior tempo possível e assoprar a bolinha de isopor pelo labirinto até a sua conclusão. Todas as sessões foram finalizadas com a mensuração do PFE.
Esta pesquisa foi aprovada sob o parecer 823.158 do Comitê de Ética em Pesquisa do Círculo Operário Caxiense - Faculdade da Serra Gaúcha. Todos os participantes e seus responsáveis assinaram o Termo de Consentimento Livre e Esclarecido e aceitaram participar dos atendimentos.
RESULTADOS
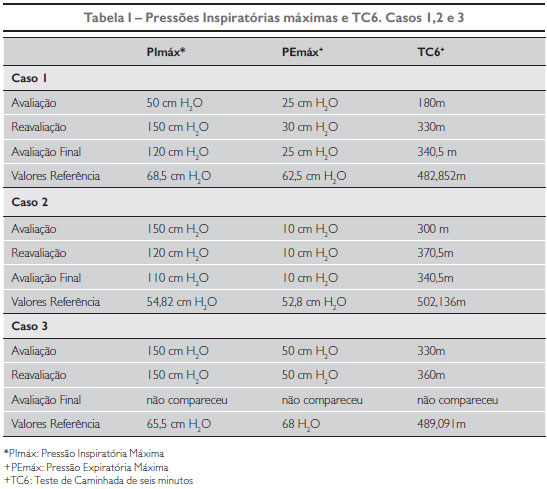
Caso 1: Criança do sexo masculino, 5 anos e 3 meses, realiza fisioterapia aquática três vezes por semana há um ano por apresentar Leg Perthes Calvé. Utiliza broncodilatadar salbutamol, sendo relatado pela mãe sua última exacerbação três meses antes do início das intervenções. Durante o período dos atendimentos, o paciente iniciou as duas primeiras semanas do TMV-A utilizando medicação conforme prescrição médica de duas em duas horas, e, ao longo da intervenção, houve melhora dos sintomas, então, o médico diminuiu a dose para seis em seis horas. Já no TMV-S teve episódio de exacerbação durante a segunda semana, não comparecendo aos atendimentos por duas sessões e retornando ao uso de broncodilatador com maior frequência. Neste período, a mãe relatou que o filho queixou-se de dispneia antes de uma exacerbação maior, o que não ocorria antes do início dos atendimentos. Além das duas faltas por crise de asma, o paciente não compareceu a um atendimento do TMV-A, totalizando uma frequência de 81,25%.
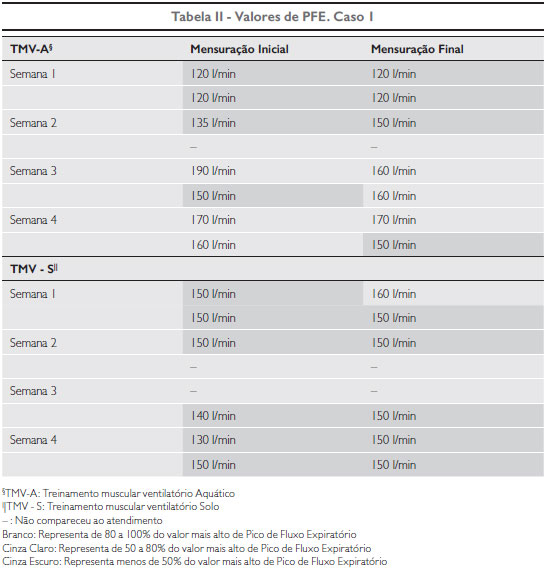
Os valores das pressões inspiratórias mensuradas e distância percorrida no TC6 pelo caso 1, assim como os resultados de PFE inicial e final de cada atendimento, constam nas tabelas I e II, respectivamente.
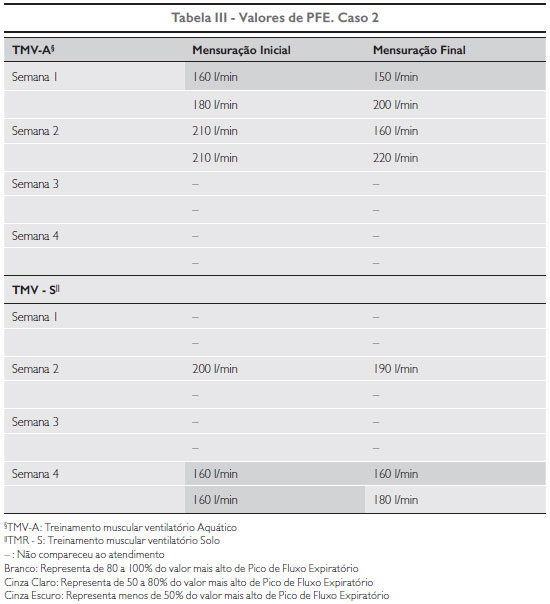
Caso 2: Criança do sexo feminino, 6 anos e 10 dias, faz balé como atividade física há dois meses, duas vezes por semana. Utiliza broncodilatador salbutamol duas vezes ao dia e, segundo relato da mãe, sua ultima exacerbação ocorreu um mês antes do início dos atendimentos. A paciente não sabia nadar, por isso foram ensinadas as técnicas de controle da ventilação em imersão. A paciente apresentou quadro de sinusite e não compareceu aos quatro atendimentos finais do TMV-A, teve faltas consideráveis no TMV-S por incompatibilidade de horários, porém os resultados obtidos não sofreram grandes variações. Em virtude de todas as faltas, o caso 2 obteve 43,75% de frequência.
Os valores das pressões inspiratórias mensuradas e distância percorrida no TC6 pelo caso 2, assim como os resultados de PFE inicial e final de cada atendimento, constam nas tabelas I e III, respectivamente.
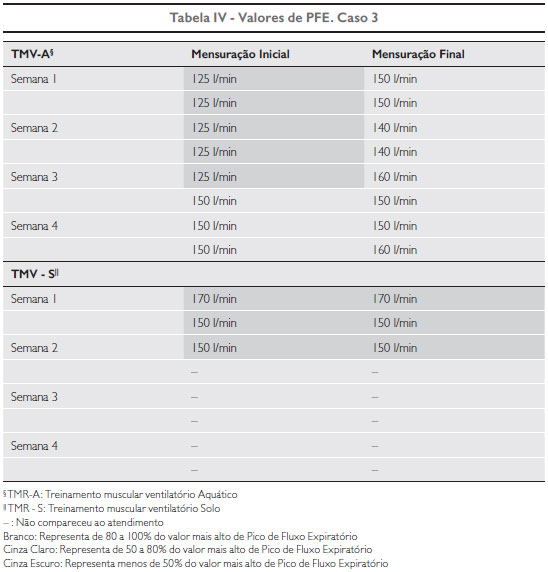
Caso 3: Criança do sexo masculino, 6 anos e 1 mês, realiza fisioterapia aquática duas vezes por semana há um ano por apresentar Leg Perthes Calvé. Atualmente não utiliza medicação, mas há prescrição de salbutamol para eventuais crises. Seu relato de exacerbação é de um ano antes das atividades propostas. Sua frequência foi satisfatória no TMV-A, porém realizou apenas seis atendimentos de TMV-S e não esteve presente para a reavaliação, por motivo de viagem familiar, totalizando, assim 68,75% de assiduidade. O relato da mãe incluiu melhora dos sintomas de tosse e melhora da ventilação do filho.
Os valores das pressões inspiratórias mensuradas e distância percorrida no TC6 pelo caso 3, assim como os resultados de PFE inicial e final de cada atendimento, constam nas tabelas I e IV, respectivamente.
DISCUSSÃO
O presente estudo fez a associação entre um TMV executado no solo e na água, uma vez que são encontrados na literatura a utilização destes dois ambientes no tratamento de crianças asmáticas, porém sem a correlação entre eles. Os resultados com ambos os tipos de intervenção demonstram mudanças nos parâmetros avaliados e a sua vinculação pode ser benéfica. Os dados coletados demonstraram, em geral, uma melhora dos valores de PFE dos casos relatados, assim como autores que propuseram atividades aquáticas8,17,18,19, e melhora na distância percorrida no TC6, analisada em TMR de atividades no solo5,20.
Destes protocolos semelhantes ao estudo realizado, apenas atividades propostas no solo avaliaram a capacidade funcional submáxima, através do TC6. Neste estudo, foi realizado o teste para a comparação dos ganhos nos dois ambientes, uma vez que atividades aquáticas obrigam o paciente imerso a realizar maior esforço ventilatório, devido a redução do seu volume de reserva expiratório e capacidade vital pelo deslocamento cranial do diafragma e aumento da pressão intra-torácica9. Este fator contribuiu para o treino dos músculos ventilatórios, além das atividades propostas com resistência expiratória, e no ganho de consciência no momento respiração em imersão. Os resultados mostraram uma maior distância percorrida entre a avaliação e a reavaliação após o treinamento na água, do que entre a reavaliação e a avaliação final, após o treinamento no solo.
Em relação à força de musculatura inspiratória e expiratória, houve particularidades em cada caso observado, havendo episódios de melhora e estagnação dos valores. Diferentemente disso, intervenções realizadas no solo5,21,22 obtiveram ganho de força demonstrado através do aumento dos valores de PImáx e PEmáx. Este aumento significativo pode ser explicado pelo uso do equipamento de carga linear pressórica como ferramenta de resistência inspiratória, adotado em dois dos estudos referidos5,21, assim como pelo fato de que participaram do estudo crianças de maior faixa etária7 ou um maior número de sessões21. Na proposta do TMV lúdico utilizado nesta pesquisa, não foi imposta resistência inspiratória mensurada, e sim atividades lúdicas que proporcionassem diferentes resistências expiratórias, tanto no solo quanto em ambiente aquático. A resistência expiratória sem equipamento produziu resultados favoráveis também em estudo com exercícios aquáticos8, evidenciando melhora na mecânica pulmonar através da melhora dos valores de PImáx e PEmáx, entretanto, também participaram deste estudo crianças maiores do que a faixa etária abordada e um maior número de sessões foi realizado.
Assim como TMVs que trabalham com carga linear pressórica inspiratória em estudos já citados7,22 são capazes de melhorar valores de pressão expiratória, o contrário foi demonstrado com esta pesquisa. As atividades lúdicas, que utilizaram a expiração como fator principal para a sua execução, foram capazes de promover mudanças na força muscular expiratória e inspiratória também. Tendo em vista que o público-alvo foram crianças, a possibilidade de trabalhar com uma linguagem própria delas, o brincar, trazendo benefícios semelhantes ao de atividades convencionais de fisioterapia, incrementa de forma positiva o processo de tratamento. Da mesma forma, o tempo de trinta minutos de cada intervenção foi baseado no interesse e entusiasmo das crianças. Além do fator lúdico, a não utilização de carga inspiratória pode ser benéfica para asmáticos, uma vez que a característica da doença é hiperinsuflante, causando aprisionamento de ar. Técnicas que promovem um retardo da expiração aumentam o fluxo expiratório, melhorando de forma agonista e sinérgica a musculatura expiratória em relação à inspiratória, desinsuflando os pulmões23.
Foi estabelecido realizar o TMV em uma época do ano que não houvesse interferência de mudanças climáticas bruscas, a fim de evitar exacerbações. A região sul do Brasil, local onde foi desenvolvido este trabalho, é caracterizada como clima subtropical, apresentando temperaturas amenas no verão e baixas no inverno, sendo o mês mais quente janeiro e o mais frio julho, com grande variação da temperatura entre as cidades no mesmo período do ano. Além disso, a umidade relativa do ar apresenta valores muito elevados nesta região, ficando fora da área de conforto climático. A umidade reflete na sensação de calor produzida pela temperatura e apenas no mês de novembro e parte de dezembro esta região do país fica na zona de conforto desde marcador24,25,26. Somente um dos trabalhos5 encontrados na literatura destaca o período realizado, sendo semelhante ao deste protocolo, porém sem justificativa para tal.
Domingues et al27, adotaram atividades de expiração ativa com auxílio de bexigas e apitos no solo para complementar a fisioterapia respiratória e cinesioterapia como tratamento de crianças asmáticas e estes exercícios mostraram-se eficazes em prevenir ou diminuir significativamente o número de crises dos participantes. Os autores argumentam tal resultado pelo controle dos padrões ventilatórios, aprendido durante a fisioterapia, proporcionando relaxamento das musculaturas acessórias da ventilação. Esta afirmação corrobora com os achados desta pesquisa, uma vez que, apenas um dos casos teve episódio de exacerbação, porém seus parâmetros demonstram que não houve grande prejuízo na função pulmonar e o relato da mãe traduz melhora da consciência corporal da criança no início do quadro de dispneia.
A comparação entre valores de TC6, pressões inspiratórias máximas atingidas e os valores de referência, ocorreu através dos parâmetros descritos na literatura para crianças saudáveis14,16, uma vez que não foram apontados números específicos para crianças com patologias respiratórias. Entretanto, os resultados mostram que apenas valores de PImáx da amostra encontraram-se dentro da normalidade, o que abre precedente para discutir se crianças asmáticas devem ser incluídas nos mesmos parâmetros de crianças saudáveis, permanecendo sempre abaixo destes níveis de normalidade, ou se novos estudos deveriam sugerir valores de normalidade para função pulmonar prejudicada por enfermidades do sistema ventilatório. A predição de intervalos de normalidade para pneumopatas poderia delimitar especificamente o quanto cada criança precisa ganhar em um TMV, tornando os resultados mais fidedignos.
CONCLUSÃO
A partir desde estudo, foi possível acompanhar os efeitos de atividades lúdicas na fisioterapia pediátrica, incluindo o brincar como um aliado importante no tratamento de patologias respiratórias infantis. Através de atividades lúdicas expiratórias percebeu-se a manutenção da força dos músculos ventilatórios, aumento dos valores de PFE e melhora da capacidade funcional submáxima das crianças. O estímulo expiratório foi capaz de promover mudanças tanto expiratórias quanto inspiratórias.
Os resultados com ambos os tipos de intervenção demonstram mudanças nos parâmetros avaliados entretanto não foi possível definir se algum dos ambientes se sobressai em relação ao outro, como melhor alternativa não medicamentosa para a patologia abordada. Além disso, o pequeno número de participantes não colaborou para resultados estatisticamente significativos. A continuidade das pesquisas com esta problemática pode vir a responder estes questionamentos.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Global Initiative for Asthma (GINA).Global Strategy for Asthma Management and Prevention, 2014. Disponível em: http://www.ginasthma.org
2. Diretrizes da Sociedade Brasileira de Pneumologia e Tisiologia para o Manejo da Asma - 2012. J Bras Pneumol 2012; 38, Suplemento 1: S1-S46.
3. CHATKIN M, MENEZES A, MACEDO S, FISS E. Asma e função pulmonar aos 6-7 anos de idade em uma coorte de nascimentos no Sul do Brasil. J Bras Pneumol 2008;34: 764-771.
4. SANTOS E, RAMOS A, SOUZA E. Atendimento pediátrico humanizado, reação da criança e satisfação dos pais no serviço público e privado de fisioterapia respiratória. Est Cient 2011; 1: 69-84.
5. LIMA E, LIMA W, NOBRE A, SANTOS A, BRITO L, COSTA M. Treinamento muscular inspiratório e exercícios respiratórios em crianças asmáticas. J Bras Pneumol 2008;34: 552-558.
6. SILVA K, ANDRADE T, PESSOA M, ANDRADE A. Posicionamento corporal alterando a força muscular respiratória e o grau de obstrução em crianças asmáticas. Fisioter Mov 2012; 25: 533-540.
7. MACEDO T, MEDEIROS W, MENDONÇA K, OLIVEIRA K, FERREIRA G, MELO J, BORJA R, MEDEIROS M, CAMPOS T. Treinamento muscular inspiratório em crianças com leucemia aguda: resultados preliminares. Rev Paul Pediatr 2010; 28: 352-358
8. WICHER I, RIBEIRO M, MARMO D, SANTOS C, TORO A, MENDES R, CIELO F, RIBEIRO J. Avaliação espirométrica e da hiper-responsividade brônquica de crianças e adolescentes com asma atópica persistente moderada submetidos a natação. J Pediatr (Rio J) 2010; 86: 384-390.
9. CAROMANO F, FILHO M, CANDELORO, J. Efeitos fisiológicos da imersão e do exercício na água. Fisioter Bras 2003; 4: São Paulo, 1-5.
10. WANDALSEN G. Provas de Função Pulmonar em Crianças e Adolescentes com Asma. Gaz Méd Bahia 2008; 78: 117-121.
11. ROSA F, SALES N, BATISTA A, CAMELIER A. Comparação entre dois dispositivos mensuradores de pico de fluxo expiratório em jovens sadios. Rev Pesqui em Fisioter 2012; 2: 93-106.
12. National Heart, Lung, and Blood Institute. Expert Panel Report 3 (EPR-3): Guidelines for the Diagnosis and Management of Asthma-Summary Report 200. J Allergy Clin Immunol 2007; 120: 94-138
13. ANDRADE L, SILVA D, SALGADO T, FIGUEROA J, LUCENA-SILVA N, BRITTO M. Comparação do teste de caminhada de seis minutos em crianças com asma moderada/severa com referência de valores de crianças saudáveis. J Pediatr (Rio J) 2014;90: 250−257.
14. PRIESNITZ CV, RODRIGUES GH, STUMPF CS, VIAPIANA G, CABRAL CP, STEIN RT, et al. Reference Values for the 6-min Walk Test in Healthy Children Aged 6-12 Years. Pediatr Pulmonol 2009; 44: 1174-1179.
15. SOUZA R. Pressões respiratórias estáticas máximas. J Pneumol 2002; 28: 155-165.
16. WILSON SH, COOKIE NT, EDWARDS RHT, SPIRO SG. Predicted normal values for maximal respiratory pressures in caucasian adults and children. Thorax 1984; 39: 535-538.
17. BEMANIAN MH, SHIRKHODA S, NAKHJAVANI M, MOZAFARI H. Effect of swimming on Peak Expiratory Flow Rate of Atopic Children. Iran J Allergy Asthma Immunol 2009; 8: 121-123
18. WANG J, HUNG W. The effects of a swimming intervention for children with asthma. Respirology 2009; 14: 838-842
19. NEVADO EI, BARROS PK, BARROS RG, PAULIN E, PACHECO MT. Influência da hidrocinesioterapia na função pulmonar e na qualidade de vida de pacientes asmáticos. Relato de casos. In: IX Encontro Latino Americano de Iniciação Científica e V Encontro Latino Americano de Pós-Graduação; 2005; Universidade do Vale do Paraíba; 1382-1385
20. BASARAN S, UYSAL FG, ERGEN N, SEYDAOGLU G, KARAKOÇ GB, ALTINTAS DU. Efects of physical exercise on quality of life, exercise capacity and pulmonary function in children with asthma. J Rehabil Med 2006; 38: 130-135
21. PASQUALOTO AS, FLORIANO GP, BONAMIGO ECB, BITTENCOURT DC. Efeitos de um treinamento muscular respiratório sobre a capacidade funcional de um paciente asmático. Rev Contexto e Saúde 2009; 8: 151-155.
22. SAMPAIO JMM, JAMAMI M, PIRES VA, SILVA AB, COSTA D. Força muscular respiratória em pacientes asmáticos submetidos ao treinamento muscular respiratório e treinamento físico. Rev Fisioter Univ São Paulo 2002; 9: 43-48
23. ABREU LC, PEREIRA VX, VALENTI VE, PANZARIN SA, FILHO OFM. Uma visão da prática da fisioterapia respiratória: ausência de evidência não é evidência de ausência. Arq Med ABC 2007; 32: 76-78
24. MORENO JA. Clima do Rio Grande do Sul. Secretaria da Agricultura (RS). 1961.
25. JURINITZ CF, JARENKOW JA. Estrutura do componente arbóreo de uma floresta estacional na Serra do Sudeste, Rio Grande do Sul, Brasil. Rev Brasil Bot 2003; 26: 475-487
26. KUINCHTNER 4, BURIOL GA. Clima do Estado do Rio Grande do Sul segundo a classificação climática de Köppen e Thornthwaite. Disciplinarum Scientia 2001;2: 171-182
27. DOMINGUES PW, ALMEIDA AF, STEGANI B, HONÓRIO FM, BALLAN LS, SILVA NMS. Efeitos da intervenção fisioterapêutica como tratamento complementar em portadores de doenças respiratórias. F@pciência 2010; 6: 9-1






