Número atual: 21(4) - Dezembro 2021
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
-
Outros dos
Autores
Artigo Original
Perfil de crianças com síndrome congênita do vírus Zika no estado de Mato Grosso (Brasil), de 2015 a 2017: um estudo transversal
Profile of children with Congenital Zika Virus Syndrome in Mato Grosso state (Brazil), from 2015 to 2017: a cross-sectional study
Solange Silva Lima; Marina Atanaka; Olga Akiko Takano; Mario Ribeiro Alves
DOI:10.31365/issn.2595-1769.v21i4p183-191
Universidade Federal de Mato Grosso, Instituto de Saúde Coletiva - Cuiabá - Mato Grosso - Brasil
Endereço para correspondência:
Recebido em: 03/05/2021
Aprovado em: 03/08/2021
Instituição: Universidade Federal de Mato Grosso, Instituto de Saúde Coletiva - Cuiabá - Mato Grosso - Brasil
Resumo
INTRODUÇÃO: No Brasil, foram registrados 2.464 casos de nascidos vivos com microcefalia, entre os anos 2000 e 2014. A associação entre microcefalia e infecção congênita pelo Zika vírus foi estabelecida após uma epidemia de casos registrada no Nordeste em novembro de 2015. Microcefalia é definida como um sinal clínico em que a criança apresenta perímetro cefálico abaixo dos padrões normais. O objetivo deste estudo é verificar o perfil clínico-epidemiológico dos casos de crianças com microcefalia por ZIKV.
MÉTODOS: Estudo descritivo e quantitativo, utilizando informações de prontuários de crianças com síndrome congênita do vírus Zika (SCZ).
RESULTADOS: Houve 46 casos de crianças em 23 municípios do estado de Mato Grosso. Quanto ao perfil das mães, 73,92% tinham idade entre 20 e 30 anos, 65,21% eram de casa, 60,87% tinham ensino médio, 52,17% eram solteiras, 66,65% com renda familiar de até um salário-mínimo e 67,39 % de raça / cor parda. As alterações mais frequentes foram em crianças a termo com microcefalia grave com calcificações subcorticais, alterações visuais, artrogripose, hidrocefalia e ventriculomegalia.
CONCLUSÕES: Os achados deste estudo reforçam a associação entre microcefalia e Zika vírus. Entretanto, mais pesquisas são necessárias para entender a real carga desta associação e as consequências para a saúde pública.
Palavras-chave: Zika virus. Microcefalia. Perfil de saúde.
Abstract
INTRODUCTION: In Brazil, 2,464 cases of live births with microcephaly were recorded from 2000 to 2014. There was an association between microcephaly and congenital Zika virus infection, established after an epidemic of cases recorded in the Northeast in November 2015. Microcephaly is defined clinically, in which the child has a head circumference below normal standards. This study aimed to assess the epidemiological clinical profile of cases of children with microcephaly due to ZIKV.
METHODS: Descriptive and quantitative study, using information from the medical records of children with Congenital Zika Virus Syndrome (CZS).
RESULTS: There were 46 cases of children, from 23 municipalities in Mato Grosso state. As for the mothers' profile, 73.92% were aged between 20 and 30 years, 65.21% were housewives, 60.87% finished high school, 52.17% were single, 66.65% with family income up to 1 minimum wage and 67.39% were brown. The most frequent changes were in term children with severe microcephaly with subcortical calcifications, visual changes, arthrogryposis, hydrocephalus and ventriculomegaly.
CONCLUSIONS: The findings of this study reinforce the association between microcephaly and Zika virus. However, more research is needed to understand the real burden of this association and its consequences for public health.
Keywords: Zika Virus. Microcephaly. Health Profile.
INTRODUÇÃO
A microcefalia é definida como um sinal clínico segundo o qual a criança apresenta circunferência da cabeça abaixo dos padrões normais estabelecidos para idade, sexo e curva de crescimento e desenvolvimento.1 Sua etiologia é variada, podendo ser causada por fatores genéticos, teratógenos ambientais, doenças maternas, exposição a medicamentos, drogas psicoativas (álcool e tabaco), radiação e infecção congênita por agentes infecciosos.2
Em 2015, no Brasil, foram registrados 1.608 casos de nascidos vivos com microcefalia (aumentando a prevalência de casos para 5,5 por 10.000 nascidos vivos), concentrados na Região Nordeste, com prevalência de 13,9 por 10.000.3 Na região, foram relatados surtos de doenças relacionadas ao vírus Zika (ZIKV) naquele ano, mobilizando a comunidade científica.4,5 Inicialmente, parecia ser apenas o surto de uma "nova doença exantemática", afetando milhares de pessoas e causando uma sobrecarga nas unidades de saúde. No entanto, o aumento de nascimentos de crianças com microcefalia esteve associado à infecção pelo ZIKV, que posteriormente apareceu em diferentes estados brasileiros,6 indicando o surgimento de um novo problema de saúde pública. O primeiro estudo epidemiológico mostrando associação foi realizado com gestantes residentes em Recife, entre janeiro e dezembro de 2016.7 Essa associação foi reconhecida pela Organização Mundial da Saúde (OMS) e pelo Centro de Controle e Prevenção de Doenças dos Estados Unidos (CDC) em abril de 2016.8 Em Mato Grosso, na Semana Epidemiológica acumulada de 45/15 a 43/17, ocorreram 392 casos de microcefalia e alterações de crescimento e desenvolvimento, possivelmente relacionadas à infecção pelo ZIKV e outras etiologias infecciosas.9
Em pesquisas subsequentes, observou-se que os recém-nascidos com diagnóstico de microcefalia atribuída ao ZIKV apresentavam características clínicas diferentes das observadas em outras infecções congênitas como toxoplasmose, citomegalovírus da rubéola ou herpes.4,10,11 Os recém-nascidos com microcefalia apresentavam complexas alterações envolvendo o sistema nervoso embrionário/fetal, observadas clinicamente com redução do perímetro cefálico, alterações sensoriais e comprometimento neuropsicomotor,12 cujo conjunto de alterações foi denominado "síndrome congênita do vírus Zika"13(CZS).
O objetivo deste estudo é verificar o perfil clínico-epidemiológico dos casos de crianças com microcefalia por ZIKV atendidas no Hospital Universitário Júlio Müller, no período de 2015 a 2017, tendo em vista a necessidade de pesquisas que analisem a associação entre a CZS e microcefalia.
MÉTODOS
Estudo descritivo e quantitativo, com aplicação de questionários para coleta de informações em prontuários de crianças com CZS no Ambulatório de Doenças Infecciosas e Parasitárias (DIP) do Hospital Universitário Júlio Müller (de agosto de 2015 a setembro de 2017). O estudo foi submetido ao Comitê de Ética do Hospital e aprovado em 21 de dezembro de 2016, com parecer registrado sob o CAEE: 57285116.2.0000.5541.
O preenchimento do prontuário da criança com microcefalia por CZS iniciou-se no atendimento às doenças infecciosas pediátricas durante a triagem, quando é realizada entrevista com as mães para coleta de informações sobre a história gestacional. Posteriormente, a criança foi submetida a exame físico, para observação das condições neurológicas e motoras por meio de testes específicos.
Foram realizados levantamentos de informações sobre o nascimento da criança por meio da carteira do recém-nascido, como idade, peso, comprimento, classificação do nascido vivo (pré-termo, a termo e pós-termo), perímetro cefálico ao nascer, condições do recém-nascido ao nascer (usando o Índice de Apgar - Appearance, Pulse, Grimace, Activity, Respiration)13 e o resultado dos exames laboratoriais para toxoplasmose, rubéola, citomegalovírus, herpes e vírus Zika.14
Para a classificação da gravidade da microcefalia neste estudo, cada criança foi estratificada de acordo com tabelas fornecidas pelo Ministério da Saúde. Nos casos de classificação do valor do perímetro cefálico que se encontravam entre os níveis de corte do desvio, são seguidas as regras de arredondamento adotadas, conforme a Norma NBR 5891 da Associação Brasileira de Normas Técnicas.15
As características do perfil sociodemográfico das mães foram retiradas dos prontuários. O Censo Demográfico de 201016 foi utilizado como referência para os estratos das variáveis desses perfis.
RESULTADOS
Foram analisados 75 casos suspeitos de microcefalia, dos quais 46 foram considerados casos de crianças com microcefalia associada à infecção pelo ZIKV, de acordo com os critérios clínicos, sorológicos, epidemiológicos e/ou radiológicos encontrados.
No tocante aos 46 casos, 6,5% (3) nasceram em 2015; 87,0% (40) em 2016; e 6,5% (3) até outubro de 2017, procedentes de 23 municípios de Mato Grosso. Os municípios com maior ocorrência de casos foram: Cuiabá (13 casos), Várzea Grande (6) e Tangará da Serra (3) (respectivamente, 28,3%, 13,0% e 6,5%). Em Campo Verde e Sorriso, foram registrados dois casos por município (4,4% cada). Um caso (2,2%) foi registrado em cada um dos seguintes municípios: Acorizal, Alta Floresta, Arenápolis, Barra do Bugres, Campinápolis, Claudia, Comodoro, Guarantã do Norte, Juara, Lucas do Rio Verde, Matupá, Mirassol D'Oeste, Nova Mutum, Peixoto de Azevedo, Poconé, Porto dos Gaúchos, Sinop e Vera.
De acordo com as características do perfil sociodemográfico das mães, 73,9% tinham idade entre 20 e 35 anos, 65,2% tinham como atividade ocupacional predominante no lar, 60,9% afirmaram ter escolaridade até o ensino médio, 52,2% eram solteiras, 39,1% casadas e 67,4% pardas. Ou seja, mulheres em idade fértil plena e o percentual de mães que concluíram apenas o ensino médio foi de 60,9%, corroborando os achados de outros autores.17 Na variável "renda", foram observados 66,7% com renda de até um salário-mínimo (Tabela 1). Nossos resultados em relação à faixa etária das mães também estão de acordo com outros estudos.8,25 Observou-se que a maioria das mães de crianças com microcefalia ao nascer não possuía curso superior (87,0%), com predomínio de 8-11 anos de estudo em todas as faixas etárias8.
Em relação aos 46 casos encontrados, 45 foram classificados pela gravidade do CZS. Ao agrupar os casos por gravidade e por classificação de nascidos vivos (pré-termo, a termo e pós-termo), constatou-se que nove eram de crianças pré-termo (6 com microcefalia e 3 com microcefalia grave). Das 34 crianças nascidas a termo, nove tinham microcefalia e 25 tinham microcefalia grave. Em crianças pós-termo, dois casos tiveram microcefalia grave.
Observou-se maior ocorrência de microcefalia grave em crianças a termo do sexo feminino (14 casos), em comparação com os do sexo masculino (11 casos). Segundo a variável "tipo de parto", foram observados 22 partos normais (11 para sexo feminino e 11 para sexo masculino) e 24 partos cesáreos (10 para sexo masculino e 14 para sexo feminino).
Com relação à detecção de microcefalia e à classificação dos nascidos vivos, houve maior ocorrência com oito casos a termo, com detecção de microcefalia na idade gestacional de 38 semanas, seguidos de três casos com gestação idade de 28 semanas em crianças pré-termo. Evidenciou-se a ocorrência de um caso de diagnóstico de microcefalia na criança com 42 dias de nascimento e dois casos ignorados que não foram incluídos no gráfico (Figura 1).
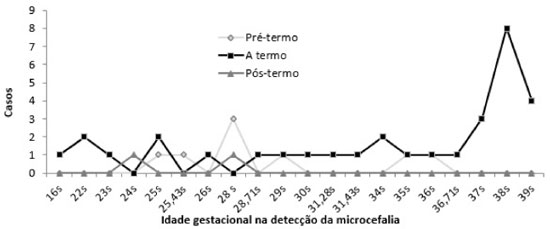
Figura 1. Idade gestacional na detecção de microcefalia comparada à classificação de nascidos vivos de crianças atendidas no Ambulatório de Doenças Infecciosas e Parasitárias do Hospital Universitário Júlio Müller 2015/2017.
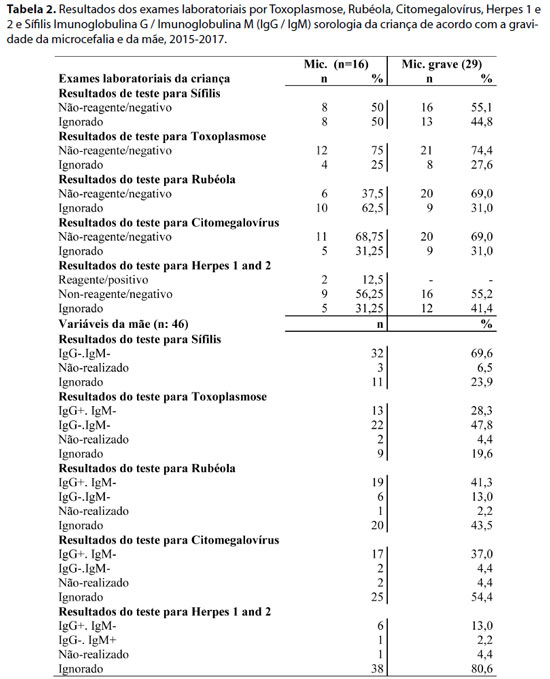
Segundo sorologias da criança e da mãe, foi encontrada sorologia negativa para os exames de sífilis, toxoplasmose, rubéola e citomegalovírus para a criança e para a mãe. Para Herpes 1 e 2, foram encontrados dois casos (12,5%) de sorologia positiva em crianças com microcefalia, sendo um caso a criança pré-termo nascida com 36 semanas de idade apresentando sorologia negativa ao nascimento, mas com idade corrigida de 7 anos e 11 dias, apresentando sorologia positiva caracterizando possível infecção pós-natal. Uma mãe (2,2%) apresentou sorologia IgM+. Houve uma ocorrência significativa de "resultados de sorologia ignorados", indicando viés nessa informação, não sendo coletada em tempo hábil para o diagnóstico (Tabela 2).
Houve cinco crianças com microcefalia que morreram devido à gravidade, cinco casos foram ignorados e os demais permanecem sob supervisão médica. Em referência aos exames para STORCH (sífilis, toxoplasmose, tubéola, citomegalovírus e herpes 1-2), constatou-se que durante o pré-natal, 78,3% das mães realizaram pelo menos um dos exames solicitados, 19,6% os ignoraram e 2,2% não os realizaram.
Quanto à infecção das mães por arbovírus, 13,0% relataram ter adquirido dengue e 56,5% relataram ter tido Zika durante a gravidez ou no período pós-parto. Da sorologia para Zika, 21,7% dos casos foram positivos, mas foi observada porcentagem significativa do número total de casos ignorados e de não realização, totalizando 52,2% (indicando risco de viés de informação, pois a sorologia para Zika é essencial para confirmação microcefalia por este agente etiológico).
Em relação à sorologia de imunoglobulina G (IgG) e IgM para Zika, sífilis, toxoplasmose, rubéola, citomegalovírus e herpes (ZSTORCH) maternos, 14,7% das crianças a termo com sorologia de mães positivas para Zika tinham microcefalia grave, seguidas por três (8,8%) e uma (11,1%) das crianças pré-termo com microcefalia e uma (50,0%) das crianças pós-termo com microcefalia grave.
Na sorologia positiva das mães para herpes 1 e 2, foi encontrado apenas um (2,9%) caso de sorologia IgM+ em que as crianças nasceram a termo com microcefalia grave com sintomas que variam de prurido, dores articulares e musculares. A sorologia não realizada e/ou ignorada deveu-se ao fato de gestantes no período gestacional não terem realizado sorologia para ZSTORCH ou teste de reação em cadeia da proteína polimerase em tempo real (RT-PCR) por falta de teste disponível ou falta de prescrição, embora apresentassem sinais e sintomas sugestivos de infecção por arbovírus.
Houve o caso de uma criança que nasceu sem microcefalia, mas cuja mãe apresentou sintomas de febre entre o 4º e 5º mês de gestação, além de erupção maculopapular, prurido, hiperemia conjuntival, dores nas articulações, dores musculares e cefaleia com duração de uma semana.
Nos 10 casos (22,2%) em que as mães tiveram sorologia positiva para ZIKV, três crianças apresentaram microcefalia e microcefalia grave, seguidas de dois casos de microcefalia e microcefalia grave para sintomas de febre, mialgia e prurido, respectivamente; e das mães que tiveram positividade sorologia para ZIKV e sintomas de cefaleia, houve cinco casos de crianças com microcefalia e microcefalia grave.
Comparando os sintomas apresentados durante a gravidez e os 13 casos (28,9%) com sorologia ZIKV negativa, houve oito casos de crianças com microcefalia (3 microcefalia e 5 microcefalia grave, com uma mãe apresentando sintomas de erupção maculopapular), sete casos (2 com microcefalia e 5 com microcefalia grave, com mãe com febre) e oito filhos (3 com microcefalia e 5 com microcefalia grave, com sintomas de mialgia relatados pela mãe).
Em relação às alterações nas crianças após o nascimento, observou-se que 16,7% das crianças a termo com microcefalia grave apresentavam criptorquidia, cinco pré-termo e cinco a termo (todas com microcefalia) apresentavam calcificações cerebrais subcorticais. Das crianças a termo com microcefalia grave, 54,2% tinham atrofia coriorretiniana e lesões do epitélio retiniano e achados de pigmentação incomuns, sendo esse achado exclusivo do ZIKV em comparação com outras infecções congênitas.16 Hipertonia também foi observada em uma criança pré-termo com microcefalia, três crianças a termo com microcefalia grave e um caso de criança pós- termo com microcefalia grave, sendo este achado raramente encontrado em outros casos de infecções congênitas.19
Outra alteração intimamente associada à infecção congênita pelo ZIKV foi observada em duas crianças pré-termo com paquigiria (com microcefalia leve) e dois casos de lissencefalia em crianças a termo, um com microcefalia e outro com microcefalia grave. Nove crianças apresentaram artrogripose, que é um indicador de lesão dos sistemas musculoesquelético e nervoso periférico presente em recém-nascidos com ZIKV.4
DISCUSSÃO
O estado de Mato Grosso possui clima predominantemente tropical, com presença de biomas como a Amazônia, Pantanal e Cerrado, que são favoráveis à existência do vetor e arbovírus.20 Segundo o Levantamento do Índice de Infestação por Aedes aegypti, houve índice de infestação predial considerada de risco em 2015 e 2016, bem como aumento de casos notificados de infecção pelo ZIKV no período.21 Isso pode ter contribuído para a contaminação de gestantes, visto que os primeiros meses de gestação coincidem com os períodos de maior circulação vetorial em Mato Grosso. Esse fato também foi discutido anteriormente,22 quando os casos registrados não tiveram correlação com história familiar de doença genética ou testes com padrão de outros processos infecciosos conhecidos. Devemos destacar que, embora tenha ocorrido em Mato Grosso quantidade de casos semelhantes a uma epidemia (no período de 2015 a 2017), dados do Ministério da Saúde demonstram estabilidade no número de casos nos últimos anos (de 2018 a 2021): 354 casos em 2018 (até a Semana Epidemiológica 11), 49 casos em 2019 (durante mesmo período, com redução de -86,2%)23, 406 casos em 202024 e 26 casos durante o ano de 2021 (até o mês de março).25
O pico da taxa de natalidade de crianças atendidas no Ambulatório do DIP (julho de 2016) corresponde aos meses de circulação do ZIKV em Mato Grosso, iniciando as notificações a partir do mês de novembro de 2015.26 A redução do número/ausência de casos em outros municípios pode ser mais relacionada a questões geográficas do que à ocorrência da doença, visto que o estado de Mato Grosso tem proporções continentais, sendo maior que muitos países (com distâncias dos municípios interioranos até a capital podendo influenciar a escolha do hospital por seguimento), pois uma viagem à capital pode demorar mais de 24 horas.
Observou-se que a microcefalia associada ao ZIKV possui classe, uma vez que a maioria das mães é pobre e de baixa escolaridade,27 o que pode estar relacionado à falta de informação sobre métodos de prevenção e controle do vetor, bem como a maior incidência em donas de casa ou mulheres que exercem profissões associadas ao trabalho doméstico, correlacionando-se com os hábitos do mosquito. Esses achados corroboram dados de outros estudos que observaram percentual significativo de mães que tiveram seus bebês em idade fértil.28,29
Nos estudos de Cabral e colaboradores (2017)28 e de Ribeiro e colaboradores (2018),29 observou-se tendência de queda na prevalência de microcefalia ao nascer com o aumento da escolaridade materna. O nível de escolaridade, assim como a renda familiar de uma população, pode influenciar na ocorrência de doenças, desde a dificuldade de acesso às informações para adesão ao tratamento, atitudes e condições para prevenção e controle.30
Em levantamento descritivo de microcefalia possivelmente relacionada ao ZIKV, foi constatada mediana de idade das mães de 25 anos, a maioria com cor da pele parda ou negra, ensino médio completo, do domicílio que morava em união estável/casada com renda per capita mediana de R$ 400,00.26 Outro estudo encontrou predomínio de mães com ensino médio, solteiras, do lar, com idade mediana de 25 anos e renda per capita mediana de R$ 262,66 reais (equivalente a 1/3 de um salário-mínimo).28 Na Bahia, observou-se que 70,7% das mães de crianças nascidas com microcefalia eram solteiras.31
Observou-se relação entre microcefalia e classificação dos nascidos vivos, com maior percentual para crianças nascidas a termo e com diagnóstico de microcefalia grave. Esses resultados foram diferentes dos achados de outro estudo, com maior prevalência de microcefalia observada em recém-nascidos prematuros, com tendência decrescente com o aumento da idade gestacional.8 Os casos de crianças a termo com microcefalia grave corroboraram os achados de outros autores,21 que tiveram predomínio de crianças a termo com mediana de perímetro cefálico de 29 centímetros, altura de 46 centímetros e peso de 2.628 gramas.
A associação entre ZIKV durante a gravidez e o desenvolvimento de microcefalia tem alarmado a população em todo o mundo28 e é por isso que a ressonância magnética fetal (MRI) é importante para aumentar a sensibilidade da detecção pré-natal de anormalidades cerebrais associadas à infecção intrauterina pelo ZIKV.32 As mães que relataram ter desenvolvido sintomas característicos da infecção pelo ZIKV apontam o primeiro trimestre da gravidez como o momento de ocorrência dos sintomas, ocorrendo durante a fase gestacional (em que alterações e distúrbios podem causar microcefalia). Em relação aos sinais e sintomas apresentados durante a gravidez, dos 46 casos de microcefalia investigados, a maior ocorrência foi a presença de rash maculopapular, com 28 relatos, e 20 relatos de dores musculares, corroborando os achados de outro estudo,30 segundo o qual a maioria das mães relatou ter erupção cutânea no primeiro trimestre da gravidez. O período embrionário é considerado o de maior risco para múltiplas complicações decorrentes de um processo infeccioso, devido à fase de formação do sistema nervoso central.33
Hipertonia também foi observada em criança pré-termo com microcefalia, em três crianças nascidas a termo com microcefalia grave e um caso de criança pós-termo com microcefalia grave, achado raramente encontrado em outros casos de infecções congênitas.19 Outra alteração intimamente associada à infecção congênita por ZIKV foi observada em dois casos de paquigiria em crianças prematuras com microcefalia leve e em dois casos de lissencefalia em crianças a termo.
No que diz respeito à sorologia para identificação do ZIKV, mais de 50,0% das mães não realizaram ou tiveram resultado negativo da sorologia para identificação do ZIKV; seu diagnóstico, portanto, foi realizado por meio de análises clínicas e epidemiológicas. Autores ressaltam que a restrição da disponibilidade de exames laboratoriais para detecção do ZIKV na fase aguda ou após este dificulta a exclusão ou confirmação da infecção, bem como o esclarecimento da história natural da doença e a relação com a microcefalia.34
A correlação entre o aumento dos casos de microcefalia e a epidemia de ZIKV no país é inegável; entretanto, enquanto não houver possibilidades de diagnósticos eficazes, sempre haverá discussão sobre a associação entre o ZIKV e os casos de infecção congênita.
Possíveis limitações devem ser consideradas no presente trabalho: como houve coleta de informações em prontuários, podem ter ocorrido vieses relativos à informação referente ao preenchimento dos mesmos. Também podem ter ocorrido vieses referentes à aferição de perímetro cefálico (viés de aferição), podendo enviesar tais medidas.
CONCLUSÕES
Esta pesquisa permitiu elucidar pontos fracos no atendimento e acompanhamento de crianças acometidas pelo ZIKV; entretanto, há necessidade de mais pesquisas em nossa região para mapear os casos de microcefalia e seu agente etiológico, além de monitorar o crescimento e o desenvolvimento de crianças afetadas pelo ZIKV. Foi observado que a microcefalia associada ao ZIKV possui classe, pois a maioria das mães era pobre e de baixa escolaridade. Também foi observada relação entre microcefalia e classificação dos nascidos vivos, com maior percentual para crianças nascidas a termo e com diagnóstico de microcefalia grave.
REFERÊNCIAS
1. Ministério da Saúde (BR). Secretaria de Vigilância em Saúde. Vírus Zika no Brasil: a resposta do SUS [recurso eletrônico] / Ministério da Saúde, Secretaria de Vigilância em Saúde. - Brasília: Ministério da Saúde, 2017a. [acesso em 02 nov. 2017]. 136p. Available from: http://bvsms.saude.gov.br/bvs/publicacoes/virus_zika_brasil_resposta_sus.pdf. Accessed in 2018 (13 Jan).
2. Ministério da Saúde (BR). Secretaria de Atenção à Saúde. Protocolo de atenção à saúde e resposta à ocorrência de microcefalia relacionada à infecção pelo vírus zika [recurso eletrônico]. - Brasília: Ministério da Saúde, 2016. Available from: http://bvsms.saude.gov.br/bvs/publicacoes/protocolo_resposta_microcefalia_relacionada_infeccao_virus_zika.pdf. Accessed in 2017 (02 Nov).
3. Marinho F, Araújo VE, Porto DL, et al. Microcephaly in Brazil: prevalence and characterization of cases from the Information System on Live Births (Sinasc), 2000-2015. Epidemiol Serv Saude. 2016;25(4):701-12. PMID: 27869983; https://doi.org/10.5123/S1679-49742016000400004.
4. França GV, Schuler-Faccini L, Oliveira WK, et al. Congenital Zika virus syndrome in Brazil: a case series of the first 1501 livebirths with complete investigation. Lancet. 2016;388(10047):891-7. PMID: 27372398; 10.1016/S0140-6736(16)30902-3" https://doi.org/10.1016/S0140-6736(16)30902-3.
5. Schuler-Faccini L, Ribeiro EM, Feitosa IM, et al. Possible Association Between Zika Virus Infection and Microcephaly - Brazil, 2015. MMWR Morb Mortal Wkly Rep. 2016;65(3):59-62. PMID: 26820244; https://doi.org/10.15585/mmwr.mm6503e2.
6. Brasil. Ministério da Saúde. Secretaria de Vigilância em Saúde. Vírus Zika no Brasil: a resposta do SUS recurso eletrônico/Ministério da Saúde, Secretaria de Vigilância em Saúde. Brasília: Ministério da Saúde; 2017.
7. Souza WV, Araújo TV, Albuquerque Mde F, et al. Microcephaly in Pernambuco State, Brazil: epidemiological characteristics and evaluation of the diagnostic accuracy of cutoff points for reporting suspected cases. Cad Saude Publica. 2016;32(4):e00017216. PMID: 27143306; https://doi.org/10.1590/0102-311X00017216" https://doi.org/10.1590/0102-311X00017216.
8. Centers for Disease Control and Prevention (CDC). CDC Concludes Zika Causes Microcephaly and Other Birth Defects. Atlanta: CDC; 2016. Available from: https://www.cdc.gov/media/releases/2016/s0413-zika-microcephaly.html. Accessed in 2021 (Mar 12).
9. Secretaria Estadual de Saúde (MT). Boletim Epidemiológico nº 10- (Casos acumulativos até a Semana Epidemiológica 43/2017)- Monitoramento dos casos com alterações relacionadas ao Zika vírus e outras etiologias infecciosas em Mato Grosso - Semana Epidemiológica (SE) 43. 2017;1-7. Available from: http://www.saude.mt.gov.br/arquivo/7064. Accessed in 2018 (13 Jan).
10. de Fatima Vasco Aragao M, van der Linden V, Brainer-Lima AM, et al. Clinical features and neuroimaging (CT and MRI) findings in presumed Zika virus related congenital infection and microcephaly: retrospective case series study. BMJ. 2016;353:i1901. PMID: 27075009; https://doi.org/10.1136/bmj.i1901.
11. Microcephaly Epidemic Research Group. Microcephaly in Infants, Pernambuco State, Brazil, 2015. Emerg Infect Dis. 2016;22(6):1090-3. PMID: 27071041; https://doi.org/10.3201/eid2206.160062.
12. Del Campo M, Feitosa IM, Ribeiro EM, et al. The phenotypic spectrum of congenital Zika syndrome. Am J Med Genet A. 2017;173(4):841-57. PMID: 28328129; https://doi.og/10.1002/ajmg.a.38170.
13. Duarte G, Moron AF, Timerman A, et al. Zika Virus Infection in Pregnant Women and Microcephaly. Rev Bras Ginecol Obstet. 2017;39(5):235-48. PMID: 28575919; https://doi.org/10.1055/s-0037-1603450.
14. Behrman RE, Kliegman RM, Stanton BF, Schor NF, Joseph WSTG. Nelson - Tratado de Pediatria. 19th ed. Rio de Janeiro: Elsevier; 2014.
15. Miranda MMS, Souza LMG, Aguiar RALP, et al. Rastreamento das infecções perinatais na gravidez: realiza ou não? Femina. 2012;40(1): 13-22.
16. Associação Brasileira de Normas Técnicas. NBR 5891: Regras de arredondamento na numeração decimal. Rio de Janeiro: ABNT; 2014. Available from: https://www.normas.com.br/visualizar/abnt-nbr-nm/5276/abnt-nbr5891-regras-de-arredondamento-na-numeracao-decimal. Accessed in 2021 (Mar 12).
17. Vargas A, Saad E, Dimech GS, et al. Características dos primeiros casos de microcefalia possivelmente relacionados ao vírus Zika notificados na Região Metropolitana de Recife, Pernambuco. Epidemiol Serv Saúde. 2016;25(4):691-700. https://doi.org/10.5123/s1679-49742016000400003.
18. IBGE. Instituto Brasileiro de Geografia e Estatística; 2012. Available from: https://biblioteca.ibge.gov.br/visualizacao/periodicos/545/cd_2010_educacao_e_deslocamento.pdf. Accessed in 2018 (Jan 10).
19. Moore CA, Staples JE, Dobyns WB, et al. Characterizing the Pattern of Anomalies in Congenital Zika Syndrome for Pediatric Clinicians. JAMA Pediatr. 2017;171(3):288-95. PMID: 27812690; doi.org/10.1001/jamapediatrics.2016.3982" https://doi.org/10.1001/jamapediatrics.2016.3982.
20. Figueiredo LT. The Brazilian flaviviruses. Microbes Infect. 2000;2(13):1643-9. PMID: 11113383; doi.org/10.1016/s1286-4579(00)01320-4" https://doi.org/10.1016/s1286-4579(00) 01320-4.
21. Ministério da Saúde (BR). Secretaria de Vigilância em Saúde. Monitoramento dos casos de dengue, febre chikungunya e febre pelo vírus Zika até a semana Epidemiológica 49, 2016; 47(38): 1-10. Available from: https://antigo.saude.gov.br/images/pdf/2016/dezembro/20/2016-033---Dengue-SE49-publicacao.pdf. Accessed in 2018 (15 Jan).
22. Oliveira CS, Vasconcelos PFC. Microcefalia e vírus Zika. J Pediatr. (Rio J.). 2016;92(2):103-5. https://doi.org/10.1016/j.jped.2016.02.003.
23. Ministério da Saúde (BR). Secretaria de Vigilância em Saúde. Monitoramento dos casos de arboviroses urbanas transmitidas pelo Aedes (dengue, chikungunya e Zika) até a Semana Epidemiológica 12 de 2019 e Levantameto Rápido de Índices para Aedes aegypti (LIRAa). Boletim Epidemiológico: 50(13). Brasília: Ministério da Saúde; 2019. Available from: https://portalarquivos2.saude.gov.br/images/pdf/2019/abril/30/2019-013-Monitoramento-dos-casos-de-arboviroses-urbanas-transmitidas-pelo-Aedes-publicacao.pdf. Accessed in 2021 (Jun 14).
24. Ministério da Saúde (BR). Secretaria de Vigilância em Saúde. Monitoramento dos casos de arboviroses urbanas transmitidas pelo Aedes aegypti (dengue, chikungunya e Zika), semanas epidemiológicas 1 a 50, 2020. Boletim Epidemiológico: 51(51). Brasília: Ministério da Saúde; 2020. Available from: https://www.gov.br/saude/pt-br/assuntos/media/pdf/2020/dezembro/28/boletim_epidemiologico_svs_51.pdf. Accessed in 2021 (Jun 14).
25. Ministério da Saúde (BR). Secretaria de Vigilância em Saúde. Monitoramento dos casos de arboviroses urbanas causados por vírus transmitidos pelo mosquito Aedes (dengue, chikungunya e zika), semanas epidemiológicas 1 a 8, 2021. Boletim Epidemiológico: 52(8). Brasília: Ministério da Saúde; 2021. Available from: https://www.gov.br/saude/pt-br/media/pdf/2021/marco/15/boletim_epidemiologico_svs_8.pdf. Accessed in 2021 (Jun 14).
26. Ministério da Saúde (BR). Secretaria de Vigilância em Saúde. Departamento de Vigilância Epidemiológica. Nota informativa nº 01/2015- COES microcefalias, de 17 de novembro de 2015a. Procedimentos preliminares a serem adotados para a vigilância dos casos de microcefalia no Brasil. Brasília: Ministério da Saúde; 2015. Available from: http://www.cosemspa.com.br/wordpress/wp-content/uploads/2015/11/microcefalia-nota-informativa-17nov2015-c-1.pdf. Accessed in 2021 (Mar 12).
27. Diniz D. Virus Zika e mulheres Zika virus and women. Cad Saude Publica. 2016;32(5):e00046316. PMID: 27192024; https://doi.org/10.1590/0102-311X00046316.
28. Cabral CM, Nóbrega MEBD, Leite PLE, et al. Clinical-epidemiological description of live births with microcephaly in the state of Sergipe, Brazil, 2015. Epidemiol Serv Saude. 2017;26(2):245-54. PMID: 28492766; https://doi.org/10.5123/S1679-49742017000200002" https://doi.org/10.5123/S1679-49742017000200002.
29. Ribeiro IG, Andrade MR, Silva JM, et al. Microcephaly in Piauí, Brazil: descriptive study during the Zika virus epidemic, 2015-2016. Epidemiol Serv Saude. 2018;27(1):e20163692. PMID: 29412347; https://doi.org/10.5123/S1679-49742018000100002.
30. Waldman EA, Sato AP. Path of infectious diseases in Brazil in the last 50 years: an ongoing challenge. Rev Saude Publica. 2016;50:68. PMID: 28099652; http://dx.doi.org/10.1590/s1518-8787.2016050000232.
31. Gonçalves AE, Tenório SDB, Ferraz PCS. Aspectos socioeconômicos dos genitores de crianças com microcefalia relacionada ao Zika vírus. Rev Pesqui Fisioter. 2018;8(2):155-6. Available from: https://pesquisa.bvsalud.org/portal/resource/pt/biblio-912913. Accessed in 2021 (Mar 12).
32. Araujo Júnior E, Carvalho FH, Tonni G, Werner H. Prenatal imaging findings in fetal Zika virus infection. Curr Opin Obstet Gynecol. 2017;29(2):95-105. PMID: 28134669; https://doi.org/10.1097/GCO.0000000000000345.
33. Brasil. Ministério da Saúde. Secretaria de Vigilância em Saúde. Protocolo de vigilância e resposta à ocorrência de microcefalia relacionada e/ou alterações do Sistema Nervoso Central (SNC): Emergência de Saúde Pública de Importância Internacional - ESII. Brasília: Ministério da Saúde; 2015. Available from: https://portalarquivos.saude.gov.br/images/pdf/2016/marco/24/Microcefalia-Protocolo-vigil--ncia-resposta-versao2.1.pdf. Accessed in 2021 (Mar 12).
34. Nunes ML, Carlini CR, Marinowic D, et al. Microcephaly and Zika virus: a clinical and epidemiological analysis of the current outbreak in Brazil. J Pediatr (Rio J). 2016;92(3):230-40. PMID: 27049675; https://doi.org/10.1016/j.jped.2016.02.009.