Número atual: 13(2) - Dezembro 2012
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
- Outros do Autor
Sem Seçao
Falência cardiopulmonar em paciente pediátrico
Regina Coeli Azeredo Cardoso
Coordenadora do Curso Pals - Pediatric Advanced Life Support - AHA - Polo Rio de Janeiro / SOPERJ. Médica Pediatra da Rotina do CTI Neonatal e Pediátrico do HFB. Médica Pediatra Especialista em Neonatologia. Mestre em Saúde Coletiva Pela UFRJ Médica da Secretaria Municipal de Saúde
Resumo
OBJETIVOS: Discutir o reconhecimento da falência cardiopulmonar no paciente pediátrico, ressaltando a importância da ressuscitação cardiopulmonar de alta qualidade para a melhoria do prognóstico das crianças gravemente enfermas.
FONTES DOS DADOS: revisão dos últimos consensos sobre ressuscitação da Aliança Internacional de Comitês de Ressuscitação, publicados em 2005 e 2010, que foram as mais importantes revisões sobre ressuscitação publicadas até a presente data.
SÍNTESE DOS DADOS: A falência cardiopulmonar na criança raramente é súbita. Decorre de quadros de falência respiratória ou de choque. Quando acontece, as chances de sobrevida diminuem drasticamente.Na falência cardiopulmonar, os mecanismos fisiológicos de compensação já se esgotaram, coexistindo a insuficiência respiratória e o choque descompensado. A hipoxemia progressiva leva à hipóxia e à acidose tecidual, seguindo-se, então, a assistolia, que é o ritmo mais frequente nas paradas cardíacas em crianças. A assistolia acontece pelo comprometimento da perfusão coronária, ficando o miocárdio em sofrimento por hipóxia e acidose. O colapso circulatório súbito,por fibrilação ventricular,é a principal causa de parada cardíaca em adultos. Em crianças, ocorre em, aproximadamente, 5 a 15% dos casos.
CONCLUSÃO: Como a sobrevida a uma parada cardíaca é baixa, a prevenção torna-se a melhor estratégia de abordagem. A ressuscitação cardiopulmonar de alta qualidade é o alicerce principal de todo o suporte básico e avançado de vida em qualquer faixa etária. O pediatra também precisa familiarizar-se com os principais distúrbios do ritmo que ocorrem durante uma parada e que requerem terapia elétrica imediata até a chegada do especialista.
Palavras-chave: Falência cardiopulmonar, ressuscitação, assistolia, suporte de vida.
Abstract
OBJECTIVES: The objective of this article is to discuss the recognition of cardiopulmonary arrest in pediatric patients, stressing the importance of high quality cardiopulmonary resuscitation, in order to improve the outcome for the seriously injured children.
SOURCES: Review of the late consensus on cardiopulmonary resuscitation from the International Liaison Committee on Resuscitation, published in 2005 and 2010, which was the most important literature review that has been published to the present date.
DATA SYNTHESIS: Sudden cardiac arrest in children is uncommon. It is more often caused by progression of respiratory failure and shock.When it happens, the chances of survival are poor. So, the correct management of respiratory failure and shock is the main strategy of action. In cardiac arrest, the compensatory physiologic mechanisms fail, then respiratory failure and decompensate shock coexist. The progressive hypoxemia leads to tissual hypoxia and acidosis, preceding an asystole, which is the type of rhythm more frequently observed in cardiac arrest in children . The asystole is the result of impending coronary flow, leading to miocardic suffering from hypoxia and acidosis. Sudden circulatory collapse from ventricular fibrillation is the main cause of cardiac arrest in adults. In children, it happens in about 5 to 15% of the cases.
CONCLUSION: As the survival rate from cardiac arrest is poor, prevention is the best strategy of approach.High quality cardiopulmonary resuscitation is the principal basis of the basic and advanced life support for all ages. Pediatricians also need to know about the major rhythm disturbs that may occur during cardiac arrest that will request immediate electrical therapy until a specialist arrives.
Keywords: cardiopulmonary arrest, resuscitation, asystole, life support.
INTRODUÇÃO
A falência cardiopulmonar na criança, ao contrário do adulto, raramente é súbita. Em geral, decorre de quadros de falência respiratória ou de choque. Quando acontece, a sobrevida é baixa, e a prevenção é o melhor meio de melhorar o prognóstico.1 Consequentemente, a abordagem rápida e eficaz dos quadros de falência respiratória e choque torna-se a estratégia principal. A falência cardiopulmonar é uma condição cardiocirculatória em que a parada cardíaca é iminente e caracteriza-se pela interrupção da circulação sanguínea. Essa interrupção ocorre por ineficácia da atividade mecânica do coração devido à cessação da atividade elétrica, à atividade elétrica desorganizada e incapaz de gerar contrações ou às obstruções mecânicas do fluxo de sangue ao coração. A parada da circulação resulta em isquemia tecidual e morte celular se não for rapidamente revertida.
RECONHECIMENTO DA FALÊNCIA CARDIOPULMONAR
Em crianças, a parada cardíaca é geralmente secundária e a causa mais comum é a hipoxemia, que leva à hipóxia e à acidose tecidual, seguindo-se, então, a assistolia.1 O colapso circulatório súbito, por uma parada cardíaca primária decorrente da fibrilação ventricular, é a principal causa da parada cardíaca em adultos. No entanto, em crianças, ocorre em, aproximadamente, 5 a 15% de todas as paradas cardíacas pré-hospitalares. A fibrilação e a taquicardia ventricular sem pulso são mais frequentes com o aumento da idade. No ambiente hospitalar, a fibrilação pode ocorrer em cerca de 10% dos casos como ritmo inicial de uma parada cardíaca em crianças e, durante o procedimento de ressuscitação cardiopulmonar, pode ocorrer em algum momento em cerca de 25% dos casos.1
A sobrevida à parada cardiopulmonar, em geral, é baixa e varia conforme o local em que ocorre e o tipo de ritmo no momento da parada. A sobrevida é maior, logicamente, se o evento se deu em ambiente hospitalar, variando de 2 a 10% dos casos.. O mesmo vale em relação à incidência de sequelas neurológicas. Além disso, em comparação à assistolia, as chances de sobrevida também são maiores quando o ritmo presente inicial é a fibrilação ventricular ou a taquicardia ventricular sem pulso. Nesses casos, as chances de sobrevida têm uma média de 33% dos casos, ao passo que, na assistolia, a média é de 7 a 11% dos casos. No entanto, se a fibrilação desenvolve-se durante o procedimento de ressuscitação, após um ritmo inicial de assistolia, o prognóstico é pior.1
Podemos compreender esse fato se considerarmos que uma arritmia pode se instalar agudamente em um coração hígido, ainda bem oxigenado e com boas reservas metabólicas, ao passo que a assistolia geralmente acontece quando se esgotam os mecanismos compensatórios que mantêm a perfusão coronária, deixando o miocárdio em grande sofrimento por hipóxia e acidose.1 Essa parada cardiopulmonar, denominada hipóxica, é o mecanismo mais comum de parada cardíaca em lactentes e em crianças até a adolescência e refere-se ao evento terminal desencadeado por quadros de falência respiratória ou choque. Independentemente do evento inicial, a via comum terminal que leva à parada cardíaca hipóxica é a falência cardiopulmonar.
As arritmias que ocasionam a parada cardíaca em crianças associam-se, muitas vezes, a condições subjacentes, como, por exemplo, doenças agudas infecciosas do coração (miocardites), miocardiopatias hipertróficas ou coronárias anômalas, síndrome do QT longo, intoxicações por medicamentos, distúrbios eletrolíticos ou trauma torácico (concussão cardíaca). Logo, as causas de parada cardíaca variam de acordo com a idade do paciente, as doenças de base que, porventura, apresente e o evento desencadeante.
Em lactentes menores de 6 meses, a síndrome de reinalação ou síndrome da morte súbita do lactente é a principal causa de morte. Já a partir dos 6 meses, a principal razão é o trauma,1 que leva à falência cardiopulmonar, principalmente pelo comprometimento da respiração, pelo pneumotórax hipertensivo, pela falência circulatória decorrente de hemorragias agudas e graves ou pelo trauma craniano. Além disso, no trauma, mesmo diante dessas duas últimas condições, o evento que geralmente origina a deterioração cardiopulmonar rápida é o comprometimento das vias respiratórias e, por conseguinte, da respiração. Portanto, deve ser priorizado o suporte imediato da via aérea, independentemente do tipo e da extensão das lesões traumáticas .
A insuficiência respiratória ocorre por obstrução das vias respiratórias superiores (engasgos, infecções agudas); obstrução das vias respiratórias inferiores (asma, bronquiolites); doenças do parênquima pulmonar (SARA, pneumonias, intoxicações); ou descontrole central da respiração (trauma de crânio, convulsões, afogamento). O choque pode ser: compensado (com normotensão); descompensado (com hipotensão); hipovolêmico (hemorragia grave, desidratação); cardiogênico (doenças cardíacas de base, infartos agudos, arritmias, intoxicações); distributivo (séptico, neurogênico); ou obstrutivo (tamponamento cardíaco, pneumotórax). Em ambiente hospitalar, muitas vezes, evitam-se os quadros de falência cardiopulmonar com a abordagem adequada e o monitoramento contínuo das condições descritas anteriormente.
A falência cardiopulmonar é um estado em que os mecanismos fisiológicos de compensação já se esgotaram, coexistindo, por consequência, a insuficiência respiratória e o choque descompensado. A ventilação, a oxigenação e a perfusão tecidual encontram-se muito comprometidas. O paciente apresenta cianose generalizada, a respiração é irregular ou agônica, e a frequência cardíaca declina rapidamente. Nesse momento, a parada cardíaca é iminente.
A parada cardíaca pode ser reconhecida pelos sinais clínicos de apneia, ausência de pulso central detectável e inconsciência. Estudos demonstram que mesmo os profissionais de saúde têm, muitas vezes, dificuldade em determinar a presença ou ausência de pulsos. Devido a esse fato e considerando a gravidade da condição, bem como a necessidade de ação imediata, recomenda-se que, na dúvida ou dificuldade na palpação dos pulsos, se considere como parada cardíaca a condição na qual não haja resposta à estimulação e exista apneia ou respiração agônica.
A condição clínica de apneia, ausência de pulso e ausência de resposta à estimulação é definida como ritmo de colapso circulatório. Nessa condição, existem quatro possibilidades de ritmos cardíacos do paciente: (i) assistolia, quando o coração está parado e não tem atividade elétrica; (ii) fibrilação ventricular, quando o coração apresenta uma atividade elétrica desorganizada e não bombeia sangue; (iii) taquicardia ventricular sem pulso, quando o ritmo é uma taquicardia ventricular em estágio avançado e o coração não consegue bombear mais o sangue para originar a onda de pulso; ou (iv) atividade elétrica sem pulso (AESP). A assistolia e a AESP são os ritmos mais comuns em paradas cardíacas de crianças, tanto no ambiente fora do hospital quanto no intra-hospitalar . A assistolia pode ser precedida por uma bradicardia ou por uma atividade elétrica sem pulso, geralmente um ritmo anormal, com QRS largo. Já nos casos de colapsos súbitos testemunhados, devemos pensar na grande probabilidade de fibrilação ventricular. Isso tem grande importância porque determina as prioridades de ação.
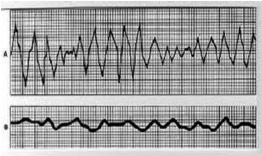
Figura 1a Fibrilação ventricular: sem ritmo organizado
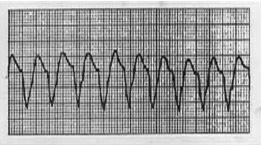
Figura 1b Taquicardia ventricular: complexos ventriculares alargados (acima de 0,09 s)
A assistolia é o ritmo mais frequentemente encontrado nas paradas cardíacas pediátricas, cujo evento desencadeante mais comum é a hipóxia. Embora o ECG mostre-se isoelétrico, deve ser correlacionado ao quadro clínico do paciente, pois é possível que existam erros de funcionamento do aparelho.
O termo "atividade elétrica sem pulso" refere-se a qualquer atividade elétrica organizada e visível ao ECG de um paciente que não apresenta pulso central detectável à palpação. Não se enquadram nesse grupo as taquicardias ventriculares. Geralmente são ritmos que podem, se não tratadas as condições de base, rapidamente evoluir para assistolia. Condições como hipovolemia acentuada e tamponamento cardíaco são exemplos de condições associadas à atividade elétrica sem pulso. Nesse grupo, não se enquadram as taquicardias ventriculares. Para facilitar o raciocínio, utiliza-se o método mnemônico dos "Hs" (hipovolemia, hipóxia, hidrogênio ou acidose, hipercalemia ou hipocalemia e hipotermia) e dos "Ts" (tensão no tórax, tamponamento cardíaco, toxinas, trombose e trauma). Geralmente, o ECG mostra complexos anômalos, intervalos PR e QT prolongados, bloqueios de ramo ou bloqueio AV.
A fibrilação ventricular é um distúrbio do ritmo em que a atividade elétrica é anárquica e o coração apenas treme, mas não bombeia o sangue. Geralmente é precedida por um curto período de taquicardia ventricular. A fibrilação como causa primária de parada cardíaca em crianças não é frequente. Ocorre mais quanto maior a idade. Ocorre em cerca de 10% dos casos de parada no ambiente hospitalar e 15% no ambiente fora do hospital. Convém destacar que a fibrilação também acontece durante o procedimento de ressuscitação, mesmo quando o ritmo inicial da parada é a assistolia. Crianças com doenças cardíacas, vítimas de intoxicações, de descargas elétricas e traumas, são mais propensas a desenvolver fibrilação ventricular.1
Caso a terapia elétrica seja prontamente instituída, existe maior probabilidade de sobrevida quando o ritmo inicial da parada é uma fibrilação ventricular, em comparação à assistolia. Isso se explica pelas condições do músculo cardíaco, que, na fibrilação súbita, ainda está preservado; enquanto na assistolia, o músculo já está em sofrimento, pois o evento, em geral, decorre de hipóxia prolongada.
A taquicardia ventricular sem pulso é uma taquiarritmia que se caracteriza por complexos QRS alargados (acima de 0,09 s).6 Na prática, para facilitar a identificação pelos pediatras, consideram-se os complexos QRS alargados aqueles maiores que dois quadrados pequenos no ECG. A taquicardia ventricular pode ser monomórfica, quando os complexos QRS são todos iguais, ou polimórfica, quando variam de aspecto. Um exemplo de taquicardia ventricular polimórfica é a torsades de pointes, que ocorre por condições congênitas ou em casos de intoxicação.
O pediatra precisa familiarizar-se com os principais distúrbios do ritmo que requerem terapia elétrica imediata, tomando as medidas iniciais salvadoras da vida até a chegada do especialista.
ABORDAGEM DA FALÊNCIA CARDIOPULMONAR EM PACIENTES PEDIÁTRICOS
A abordagem para pacientes em falência cardiopulmonar deve ser rápida e organizada. Uma vez identificado o colapso circulatório, inicia-se, prontamente, o procedimento de ressuscitação cardiopulmonar, começando pelas compressões torácicas. A ressuscitação cardiopulmonar de alta qualidade é o alicerce principal de todo o suporte básico e avançado de vida em qualquer faixa etária. Assim que possível, monitora-se o ritmo para identificar possíveis ritmos chocáveis.
RCP de alta qualidade são as compressões torácicas fortes e rápidas que tenham o mínimo de interrupções possível, e que permitam o retorno do tórax à posição entre as compressões. Nesse sentido, realizam-se, pelo menos, 100 compressões por minuto ou 30 compressões a cada 18 segundos. A profundidade dessas compressões é de 1/3 a 1/2 do diâmetro anteroposterior do tórax, sendo 4 cm para lactentes e crianças e 5 cm para adolescentes e adultos.
O pediatra deve estar preparado para atuar perante uma parada cardíaca, tan-to no ambiente hospitalar, com todo o suporte e a equipe de ressuscitação, quanto sozinho, fora do hospital. Por isso, estabelecem-se prioridades de ação, de acordo com o local, os recursos disponíveis e o tipo de ocorrência do evento.
Se ocorrer fora do ambiente hospitalar e não for testemunhada, a causa mais provável da parada cardíaca será a hipóxia. Caso o pediatra esteja sozinho, deve solicitar socorro e iniciar, rapidamente, a RCP, começando pelas compressões torácicas. Administram-se 30 compressões para cada 2 ventilações. Essa relação de 30:2 é utilizada para todos os pacientes pediátricos, considerando-se que o ressuscitador atue sozinho. Após 2 minutos ou 5 ciclos de RCP, se a vítima permanecer sem pulso e não houver alguém para ajudar, interrompe-se, brevemente, o procedimento, a fim de chamar auxílio e solicitar o desfibrilador. Existindo mais alguém para ajudar no procedimento em dupla, a relação entre as compressões e as ventilações para pacientes pediátricos é de 15:2.
Durante um procedimento de ressuscitação, o débito cardíaco permanece em cerca de 25% do normal; por isso, o sangue circula menos nos pulmões. Logo, o excesso de ventilação não seria útil e poderia comprometer a eficácia das compressões torácicas. Essa orientação aplica-se a pacientes que não estejam com vias respiratórias avançadas. Já em relação aos pacientes entubados, administram-se de 8 a 10 ventilações por minuto durante o procedimento de RCP, não sendo necessário coordenar com as compressões.
Caso não responda à estimulação e esteja em apneia e sem pulso, considera-se o paciente em ritmo de colapso. Nesse caso, tenta-se palpar o pulso braquial ou femoral em lactentes e o pulso carotídeo em crianças. No entanto, se existir dúvida, não se conseguir palpar o pulso em até 10 segundos ou a frequência cardíaca estiver abaixo de 60 bpm, considera-se o paciente em parada cardíaca e inicia-se a RCP imediata, com as compressões torácicas.4,5
Se, no entanto, a parada ocorre de modo súbito e foi testemunhada, a probabilidade de ser decorrente de uma fibrilação torna-se grande. Portanto, a prioridade é providenciar o desfibrilador, pois todos os esforços para a ressuscitação seriam inúteis sem a terapia elétrica o mais rápido possível. Nesse sentido, retardar-se-ia o tratamento, e, consequentemente, reduzir-se-iam as chances de sobrevida. Nesse caso, então, a primeira providência é solicitar o desfibrilador automático externo (DEA).
Havendo um desfibrilador disponível, as pás devem ser adaptadas ao tórax do paciente, de modo a identificar se o ritmo é chocável. Atualmente, recomenda-se o DEA para uso em lactentes e em crianças.7 É ideal que se utilizem os aparelhos com cargas atenuadas para crianças, mas, caso não estejam disponíveis, podem ser usados aqueles com cargas para adultos. Ainda não existem evidências acerca das doses de energia ideais para crianças; porém, estudos recentes demonstram que doses mais altas de energia são consideradas seguras e, provavelmente, mais eficazes. Dessa forma, diante de um quadro de fibrilação, é melhor administrar uma dose maior de energia do que nada fazer.
Quando o evento ocorre no hospital, as equipes mobilizam-se rapidamente e verificam o ritmo cardíaco. As pás dos desfibriladores convencionais são utilizadas para descarregar a energia e para monitorar o ritmo do paciente de maneira mais rápida. Caso o ritmo seja fibrilação ou taquicardia ventricular (sem pulso), aplica-se um choque com2 joules por quilo e reiniciam-se, imediatamente, as compressões torácicas.4,5 Após 5 ciclos de RCP ou 2 minutos, se persistir o ritmo chocável, repete-se o choque com 4 joules por quilo, ao passo que as doses subsequentes, caso necessárias, devem ser de 4 joules por quilo.5
Os desfibriladores convencionais possuem pás pediátricas de 4,5 cm, recomendadas para crianças com menos de um 1 ano ou de 10 quilos. Uma das pás deve ser colocada no lado superior direito do tórax, abaixo da clavícula e ao lado do esterno e a outra, na posição lateral ao mamilo esquerdo, na linha axilar anterior, de modo que o coração fique entre elas. Utiliza-se um gel condutor próprio para melhorar o contato entre as superfícies da pá e da pele. No momento da descarga, todos devem se afastar e remover o oxigênio, se esse estiver próximo.
Além das manobras de ressuscitação, pode ser necessário o uso de medicações. Para isso, é preciso um acesso vascular rápido. O ideal é um acesso venoso, que provavelmente já existe se o paciente estiver internado. Caso não haja um acesso venoso, indica-se acesso intraósseo, a maneira mais rápida de se acessar a circulação sistêmica para que sejam administradas as medicações.4 Pela via intraóssea, administram-se todos os tipos de medicações, fluidos expansores e hemoderivados. A via intratraqueal, por apresentar absorção errática das medicações, é cada vez mais desaconselhada.4
A administração de medicações durante a parada cardíaca tem como objetivo aumentar a pressão de perfusão coronária e cerebral e prover, por conseguinte, melhor fluxo de sangue aos órgãos vitais, além de estimular a frequência e a contratilidade cardíaca. Também se utilizam medicamentos para tratar as arritmias e corrigir a causa da parada cardíaca.
A epinefrina é a principal medicação usada durante um procedimento de RCP. Aumenta a pressão diastólica aórtica e, consequentemente, a pressão de perfusão coronária, fundamental para a preservação do miocárdio. A dose recomendada é 0,01 mg/kg de solução 1:1000. Para facilitar o cálculo rápido, recomenda-se 0,1 ml/kg de solução 1:10.000. Convém ressaltar que doses mais elevadas são desnecessárias e podem ser prejudiciais. A epinefrina pode ser repetida a cada 3 a 5 minutos.1,4,5
A vasopressina pode ser utilizada na ausência de resposta à epinefrina, mas não existem evidências suficientes para recomendar ou contraindicar o uso rotineiro durante uma parada cardíaca em crianças.
A amiodarona pode ser administrada em casos de parada cardíaca em fibrilação ventricular ou taquicardia ventricular refratárias à terapia elétrica. Na falta da amiodarona, utiliza-se a lidocaína.1,4,5
O sulfato de magnésio está indicado em casos de taquicardia ventricular do tipo torsades de pointes ou de hipomagnesemia.
O cálcio não é recomendado para o algoritmo da parada cardíaca, porque não existem evidências de que melhore a sobrevida. Portanto, seu uso restringe-se a casos de hipocalcemia documentada, de hiperpotassemia ou de intoxicações por bloqueadores dos canais de cálcio.4,5
O bicarbonato de sódio não deve ser utilizado rotineiramente durante a parada cardíaca. Recomenda-se o uso somente em casos de hiperpotassemia, intoxicações por antidepressivos tricíclicos ou outros agentes bloqueadores dos canais de sódio e parada cardíaca prolongada.4
As drogas devem ser administradas durante as compressões torácicas, para que seja garantida a sua circulação. Além disso, utiliza-se um bolo de soro fisiológico logo após a infusão das medicações, a fim de que atinjam mais rapidamente a circulação central.
CUIDADOS PÓS-RESSUSCITAÇÃO
Após o retorno da circulação espontânea, é necessária uma abordagem sistemática para a monitorização e o suporte dos sistemas respiratório, cardiovascular e nervoso central, pois os cuidados subsequentes à parada influenciam diretamente no prognóstico do paciente. As morbidades em maior ou menor grau podem resultar de condutas inadequadas no período pós-parada. São ações importantes: identificar e tratar a disfunções dos sistemas orgânicos; dar suporte para a perfusão tecidual e a função cardiovascular; monitorar a ventilação e a oxigenação; corrigir os desequilíbrios de ácido e base; evitar a hipertermia e manter os níveis adequados de glicemia, evitando-se as lesões orgânicas secundárias.
Os níveis de oxigênio devem ser monitorados, uma vez que a hiperóxia não é desejável. Recomenda-se manter a saturação de oxigênio entre 94 e 99%. Em relação à ventilação, evita-se a hipocapnia, 4 que pode ser nociva para o sistema nervoso central, e recomenda-se o uso da capnografia. Além disso, monitora-se a circulação continuamente, e deve ser considerada a infusão contínua de inotrópicos e vasopressores, bem como a infusão de cristaloides expansores para a restauração do volume intravascular. Não devem ser usados fluidos hipotônicos ou com glicose para a expansão volêmica. Se possível, devem ser monitorizadas a pressão arterial invasiva e a saturação de oxigênio da hemoglobina no sangue venoso central. Recomenda-se o tratamento rigoroso da hipertermia e a indução da hipotermia terapêutica, com temperatura corporal de 32 a 34º C por 48 horas, caso o paciente retorne comatoso de uma parada prolongada.4,5,7
Os casos de parada súbita em crianças e adultos jovens merecem investigação dos familiares, em busca de doenças genéticas de alterações dos canais iônicos cardíacos.4,5
CONCLUSÃO
A falência cardiopulmonar em crianças é uma condição que, muitas vezes, pode ser evitada. Entretanto, quando se instala, embora o diagnóstico não seja difícil de ser realizado, as consequências são, geralmente, desastrosas. O papel dos pediatras é atuar na prevenção, com a identificação e o tratamento precoces das condições clínicas que participam do processo de desenvolvimento desse evento.
REFERÊNCIAS BIBLIOGRÁFICAS
1. American Heart Association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care. Circulation. 2005;112(Suppl I):IV1-203.
2. Biarent DJP, Deakin CD, Soar J, Bottiger, Smith G. European resuscitation council guidelines for resuscitation. Section 6: Pediatric life support. resuscitation. 2005;6751:S97-133.
3. American Heart Association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care of pediatric and neonatal patients: neonatal resuscitation guidelines. Pediatrics. 2006;117:1029.
4. Kleinman ME et al. Pediatric basic and advanced life support: 2010 international consensus on cardiopulmonary resuscitation and emergency cardiovascular care science with treatment recommendation. Circulation. 2010;S466-515.
5. Allan R et al. Pediatric basic and advanced life support: 2010 international consensus on cardiopulmonary resuscitation and emergency cardiovascular care science with treatment recommendations. Resuscitation. 2010;815:e213-59.
6. Marc DB et al. Pediatric basic life support: 2010 American Heart Association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care. Circulation. 2010;122:S862-75.
7. Dominique B et al. European resuscitation council guidelines for resuscitation. Section 6: pediatric life support. Resuscitation. (2010);81:1364-88.
AVALIAÇÃO
13. Marque a assertiva verdadeira.
a) A falência cardíaca nas crianças geralmente é um evento súbito que se deve a arritmias cardíacas.
b) Na parada cardíaca, invariavelmente, não existe geração de impulso elétrico no músculo cardíaco.
c) A falência cardiopulmonar em crianças geralmente decorre da evolução de quadros de desconforto respiratório e choque.
d) O colapso circulatório súbito ocorre em 35% dos casos de falência cardiopulmonar em crianças.
14. Assinale a assertiva falsa:
a) A fibrilação ventricular e a taquicardia ventricular sem pulso ocorrem mais frequentemente com o aumento da idade da criança.
b) As chances de sobrevida a uma parada cardiocirculatória em crianças são boas desde que sejam feitas manobras de ressuscitação de alta qualidade.
c) As arritmias, como causa de parada cardíaca em crianças, geralmente estão associadas a condições subjacentes, como doenças agudas infecciosas do coração, miocardiopatias hipertróficas, coronárias anômalas, síndrome do QT longo, intoxicações por drogas ou distúrbios eletrolíticos.
d) Em lactentes abaixo de 6 meses, a síndrome de reinalação é a principal causa de morte.
15. Em relação aos distúrbios do ritmo na falência cardiopulmonar em crianças, assinale a assertiva falsa:
a) Na fibrilação ventricular, o coração bate tão rápido que bombeia pouco sangue dos ventrículos.
b) Os ritmos mais frequentemente encontrados em paradas cardíacas em crianças são a assistolia e a atividade elétrica sem pulso.
c) As atividades elétricas sem pulso (AESP) são ritmos que rapidamente evoluem para assistolia, se não forem tratadas as causas de base.
d) A fibrilação ventricular pode ocorrer durante um procedimento de ressuscitação, mesmo quando o ritmo inicial da parada for assistolia.
16. Qual o achado eletrocardiográfico que caracteriza uma taquicardia ventricular?
a) Ondas R apiculadas.
b) Complexos QRS alargados (acima de 0,09 segundo).
c) Complexos QRS menores que 0,08 segundo.
d)Presença de ondas P.
17. Como se define ressuscitação cardiopulmonar de alta qualidade?
a) Comprimir de modo forte e rápido, com uma profundidade de um terço, a metade do diâmetro anteroposterior do tórax, com frequência de pelo menos cem compressões por minuto, deixando o tórax voltar a sua posição entre as compressões.
b) Comprimir o tórax com uma profundidade de 3 cm em lactentes e crianças, com frequência de 80 a 100 compressões por minuto.
c) Comprimir forte e rápido com uma frequência em torno de 100 compressões por minuto.
d) Realizar o procedimento com relação compressão ventilação de 30:2.
18. Assinale a assertiva falsa:
a) A epinefrina em altas doses não está recomendada para o tratamento da parada cardíaca em crianças.
b) Os desfibriladores automáticos externos podem ser usados em todas as faixas de idade.
c) A epinefrina, usada durante um procedimento de RCP, aumenta a pressão diastólica aórtica, aumentando assim a pressão de perfusão coronária, que é fundamental para a preservação do miocárdio.
d) Após o retorno da circulação espontânea, deve-se hiperventilar o paciente na primeira hora, com o objetivo de evitar o edema cerebral pós-parada.