Número atual: 13(2) - Dezembro 2012
Sem Seçao
Meningite bacteriana aguda
Denise Cardoso das Neves Sztajnbok
Professora Assistente de Pediatria da Faculdade de Ciências Médicas - UERJ Mestre em DIP pela UFRJ. Presidente do Comitê de Infectologia Pediátrica da SOPERJ. Responsável pelo Ambulatório de Infectologia Pediátrica do HUPE-UERJ/Isolamento Infantil
INTRODUÇÃO
A meningite bacteriana aguda (MBA) é uma emergência infecciosa com alta incidência em crianças. O diagnóstico precoce e a instituição imediata do tratamento são fundamentais para o melhor prognóstico da doença. Apresenta altas taxas de morbidade e letalidade, que atingem 100% se não houver tratamento e, ainda com o tratamento ideal, as consequências podem ser graves. As complicações podem ser agudas, e, em longo prazo, são comuns as sequelas neurológicas. Este tipo de sequela ocorre em cerca de 10 a 20% dos casos e tem um espectro amplo, como perda auditiva, alterações do desenvolvimento leves ou graves, como paralisia cerebral e retardo mental.
Toda criança que apresente febre com sinais e sintomas de doença do sistema nervoso central (SNC), como alteração do estado mental ou qualquer evidência de disfunção neurológica, deve obrigatoriamente ser investigada quanto a infecção do SNC como diagnóstico inicial. A infecção pode ser difusa, quando há meningite (envolvimento de meninges), encefalite (parênquima cerebral) ou meningoencefalite (envolvimento meninges e encéfalo), ou focal como no caso de abscessos cerebrais.
Os vírus são a causa mais frequente das infecções do SNC, principalmente os enterovírus. Os herpesvírus demandam suspeita diagnóstica e tratamento precoce para uma melhor evolução. Os fungos e parasitas também podem ser agentes das meningites.
ETIOLOGIA E FISIOPATOGENIA
A etiologia da meningite bacteriana aguda dependerá da idade, do estado imune e da epidemiologia. Entretanto, apesar dos diferentes agentes, os quadros clínicos são semelhantes (ver tabela 1).
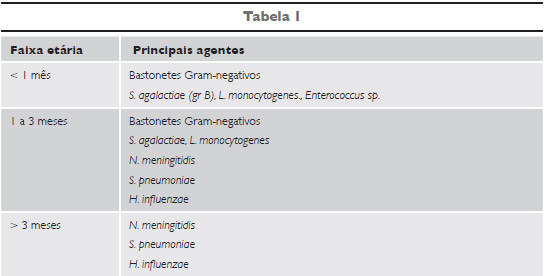
Menores de 1 mês a 3 meses de idade (patógenos neonatais oriundos da flora intestinal e urinária materna): Streptococcus agalactiae (grupo B), Bacilos Gram-negativos (E. coli, Klebsiela), listeria e enterococo. A partir de 3 meses: Streptococcus pneumoniae, Neisseria meningitidis e Haemophilus influenzae tipo b.
A meningite meningocóccica pode ser causada pelos sorotipos A, B, C, Y e W-135. Acomete crianças de 2 meses a 12 anos, com picos frequentes em menores de 5 anos e entre 15 e 24 anos. Pode ocorrer de forma esporádica ou epidêmica. Geralmente segue surtos de influenza. A colonização nasofaríngea pelo meningococo dura de semanas a meses, e 1 a 15% dos adultos são portadores. Em 10% dos casos de doença, houve história de contato.
A meningite pneumocócica apresenta alta mortalidade, ocorrendo em cerca de 19 a 26% dos casos. O risco é maior em crianças de baixa idade, que frequentam creche ou apresentem disfunção esplênica, HIV positivas, com defeitos anatômicos ou implantes cocleares. Os sorotipos 4, 6B, 9V, 14, 18C, 19F e 23F estão associados às doenças invasivas, e os 6B, 9V, 14, 19A, 19F e 23F, à maior resistência penicilínica. A incidência da doença diminui para os sorotipos cobertos pelas vacinas.
No Brasil, os sorotipos 1 e 5 são responsáveis por 15% das doenças invasivas e estão incluídos na vacina pneumocócica 10 valente, que consta do calendário vacinal preconizado pelo Ministério da Saúde. Os sorotipos não cobertos pelas vacinas podem causar a doença.
O Haemophilus influenzae Hib no período de pré-vacinação, era responsável por 45 a 48% dos casos de MBA nos EUA (90% tipo B) e 23 a 44% dos casos MBA no Brasil (99% tipo B). As infecções invasivas ocorrem entre 2 meses e 2 anos, principalmente em menores de 6 anos (pico entre 6 a 12 meses), em crianças não imunizadas ou com imunização incompleta ou com doenças de base em que a resposta vacinal é ineficaz (ex.: HIV).
Alguns patógenos estão associados à maior frequencia em determinadas condições, como a deficiência de complemento (C5-C8) e menigococo recorrente, disfunção esplênica e pneumococo, Hib e meningococo, fístula LCR e pneumococo, shunt e estafilococo coagulase negativo.
A fisiopatogenia da MBA tem início após colonização nasofaríngea, invasão local e bacteremia com invasão meníngea. A replicação bacteriana no espaço subaracnoide e a liberação de componentes bacterianos atingem o endotélio cerebral, desencadeando um processo inflamatório intenso com liberação de citocinas. Há aumento da permeabilidade vascular, o que resulta em edema vasogênico, inflamação do espaço subaracnoideo e aumento da resistência ao fluxo liquórico com edema intersticial e hidrocefalia, além de vasculite com infarto cerebral. O edema citotóxico decorre da liberação de produtos tóxicos de neutrófilos e bactérias. Esses eventos causam aumento da pressão intracraniana, redução do fluxo cerebral e perda da autorregulação cerebrovascular.
MANIFESTAÇÕES CLÍNICAS
O quadro clínico apresenta um espectro variado, dependendo da idade e duração da doença. Podem estar presentes sintomas inespecíficos, como manifestações respiratórias, mialgia, artralgia, taquicardia, hipotensão. As manifestações cutâneas comuns são petéquias, púrpura e exantema maculopapular.
O diagnóstico nos lactentes é baseado na suspeita clínica diante de um quadro inespecífico, como febre e irritabilidade. Manifestações como hipotermia, letargia ou hipoatividade, recusa alimentar, vômitos, diarreia, dificuldade respiratória, fontanela abaulada, convulsões e alterações do nível de consciência fazem parte do diagnóstico clínico, na ausência de sinais meníngeos.
Em crianças maiores ocorre febre, prostração, anorexia, fotofobia, cefaleia, vômitos, bradicardia, aumento da pressão arterial, convulsões, alterações do nível de consciência. Sinais de irritação meníngea, como rigidez de nuca, dor lombar, sinal de Kernig e Brudzinski estão presentes. Pode haver convulsões, e os sinais focais ocorrem em 10 a 20% dos casos.
O diagnóstico clínico da hipertensão intracraniana fundamenta-se na presença de vômitos, cefaleia, abaulamento de fontanela, paralisia de abducente, anisocoria, hipertensão arterial, bradicardia e bradipneia, que podem evoluir para decorticação, coma e herniação.
A doença meningocócica apresenta-se frequentemente como quadro súbito de choque, púrpura, coagulação intravascular disseminada (CIVD), rebaixamento do nível de consciência e progressão para coma em 24 h. A forma que se apresenta como sepse, sem sinais meníngeos e liquor normal, está associada a um pior prognóstico. O quadro mais insidioso de febre por alguns dias, sintomas respiratórios ou gastrointestinais inespecíficos, letargia e irritabilidade é menos comum.
DIAGNÓSTICO LABORATORIAL
O exame do liquor é fundamental para o diagnóstico. A análise liquórica é realizada para celularidade (citometria e citologia), bioquímica (proteína, glicose), Gram e cultura, pesquisa de antígenos e reação em cadeia da polimerase (PCR). As hemoculturas são positivas em 80 a 90% dos casos, e a PCR do sangue, além do esfregaço das lesões de pele para Gram, contribui para o diagnóstico etiológico da MBA. Outros exames complementares como hemograma, bioquímica, proteína C reativa também são úteis no diagnóstico de MBA.
Uma causa importante de atraso no diagnóstico é a indicação de exames de imagem, como a tomografia computadorizada de crânio, antes da punção lombar. Os exames de imagem estão indicados como abordagem inicial quando houver contraindicações de punção lombar, que são: evidências de hipertensão intracraniana (coma, hipertensão, bradicardia, edema de papila ou sinais focais como paralisia do 3º ou 6º pares), comprometimento cardiopulmonar e/ou choque, infecção de pele no local da punção e trombocitopenia (relativa). O tratamento empírico para MBA deve ser iniciado imediatamente após a coleta das hemoculturas, e a realização da punção lombar precisa ser feita assim que possível.
As alterações liquóricas com pleocitose e proteína elevada são suficientes para o diagnóstico. A pleocitose com predomínio de linfócitos pode ocorrer na fase inicial de MBA, assim com a pleocitose com predomínio de neutrófilos na fase inicial de meningite viral, com "viragem" linfomonocitária 8 a 24 h após punção inicial. Quando há acidente de punção, encontramos alterações de celularidade e proteína, mas não de glicose, Gram e cultura.
O uso prévio de antibiótico altera o Gram e a cultura, que podem estar negativos, mas o diagnóstico de MBA é presumível quando houver pleocitose, hiperproteinorraquia e hipoglicorraquia. A pesquisa de antígenos no sangue ou liquor deve ser utilizada.
Os valores normais do liquor são: para neonatos, até 30 leucócitos/mm3 e 150 mg% de proteínas e, após período neonatal, até 5 leucócitos/mm3 (75% linfócitos) e proteínas até 20 a 45 mg%. A glicose deve estar em torno de 75% dos valores da glicose sérica.
A pesquisa de outros agentes para o diagnóstico diferencial muitas vezes é necessária. Outros exames, como PCR, cultura viral, micobactérias e fungos, tinta da Índia e sorologia (VDRL, herpes) são úteis.
A punção lombar deve ser repetida apenas em neonatos, nos casos de meningites por BGN, penumococo resistente e quando não houver melhora. O liquor fica estéril em 24 a 48h de antibioticoterapia apropriada.
DIAGNÓSTICO DIFERENCIAL
A meningoencefalite viral tem espectro amplo de gravidade e pode ser causada por vários tipos de vírus, sendo o herpesvírus a causa diagnosticada mais frequente. A apresentação clínica geralmente se dá com alteração do nível de consciência, convulsão, sinais focais e menor evidência de sinais meníngeos. As doenças febris que cursam com exantema petequial são dengue, enteroviroses e rickettsioses. Outras doenças, como neoplasia, AVC, encefalopatia hipertensiva, encefalomielite disseminada aguda (ADEM), devem ser lembradas na presença de sinais neurológicos.
TRATAMENTO
O tratamento antibiótico empírico inicial para a MBA deve ser direcionado para os patógenos mais frequentes: meningococo, pneumococo e hemófilo. A cefalosporina de 3ª geração, como a ceftriaxona, na dose de 100 mg/kg/dia, está indicada. O tempo de tratamento é de 10 a 14 dias para pneumococo, 7 a 10 dias para o hemófilo e 5 a 7 dias para meningococo.
A resistência aos antibióticos deve ser considerada. Nos EUA, 25 a 50% dos pneumococos são resistentes à penicilina, e 25% resistentes às cefalosporinas e, a associação de vancomicina está indicada. No Brasil, segundo dados do Sistema Regional de Vacinas (SIREVA), em meningites, 32% dos pneumococos são resistentes à penicilina, e 1,9%, às cefalosporinas. O pneumococo tem resistência intermediária e alta segundo C.I.M. (I: 0,1 a 1,0 e Alta: >2,0 mg/ml), e a associação de vancomicina deve ser considerada na MBA por este agente. O Haemophilus influenzae tipo b. tem possível resistência a penicilinas e é sensível à ceftriaxona e cefotaxima.
O uso de corticoide na MBA tem como objetivo diminuir a reação inflamatória, principalmente o dano auditivo. Essa redução na MBA ocorre em 30 a 50% na pneumocócica, 10 a 30% por hemófilo e 5 a 25% na meningocócica. A dexametasona tem sido recomendada e deve ser administrada 1 h antes ou concomitantemente ao antibiótico. A criança deve receber, além dos antimicrobianos, tratamento de suporte com monitorização, ressuscitação volêmica e demais cuidados intensivos.
COMPLICAÇÕES E PROGNÓSTICO
A efusão subdural ocorre em 10 a 30% dos casos, sendo causa de febre persistente. A febre pode ser causada por infecção hospitalar de etiologia bacteriana ou viral secundária, tromboflebite, reação a drogas, pericardite, artrite ou disseminação bacteriana.
O prognóstico desfavorável ocorre principalmente na MBA pneumocócica em menores de 6 meses, com convulsões com duração maior que 4 dias, sinais focais ou coma na apresentação e perda auditiva. A MBA é a principal causa pós-natal de desordens do desenvolvimento, incluindo paralisia cerebral e retardo mental.
CONDUTA EM CONTACTANTES
Há transmissão bacteriana entre contactantes intradomiciliares de casos de meningite, e a disseminação pode ser prevenida com profilaxia antimicrobiana. Vacinação específica não está indicada como profilaxia pós-exposição imediata, devido ao desenvolvimento da imunidade ser tardia.
A profilaxia para H. influenzae está indicada em contatos íntimos para erradicação da colonização nasofaríngea do H. influenzae tipo B. O risco depende da idade, sendo maior em menores de 2 anos, e do tempo pós-exposição, pois 75% dos casos secundários ocorrem até 6 dias após o contato (até 1 mês). Está indicada para todo contactante domiciliar, se houver contato com criança menor de 48 meses parcialmente ou não imunizada, em creches para os menores de 2 anos e maiores, se houver 2 casos no período de 60 dias. A medicação indicada é a rifampicina 20 mg/kg/dia, uma vez ao dia por 4 dias.
A profilaxia para meningococo está indicada para contactantes domiciliares, em creches e contactantes de secreções orais sem uso de equipamentos de proteção individual (EPI). Em cerca de 10% dos casos de doença meningocóccica, há história de contato com doente. Os contactantes domiciliares apresentam elevado índice de doença invasiva (500 a 800 até 3.000 a 4.000 vezes). Os casos secundários ocorrem geralmente dentro de 5 dias do diagnóstico do caso índice (70 a 80% em até 14 dias). As drogas empregadas são rifampicina 10 mg/kg a cada 12h, por 2 dias (maiores de 1 mês) e 5 mg/k, a cada 12h, por 2 dias (menores de 1 mês), ceftriaxona: 125 mg a 250 mg IM, dose única, e ciprofloxacina: 500 mg VO, dose única.
A precaução respiratória, por meio de gotículas deve durar até 24 h do início da antibioticoterapia. A quimioprofilaxia para o pneumococo não está indicada.
PREVENÇÃO
Com a imunização de rotina com vacina contra H. influenzae tipo b, praticamente houve erradicação da meningite por esse agente. A introdução das vacinas PCV7 e PCV10 reduziu a incidência de meningite por penumococo em menores de 5 anos e entre não vacinados pelo efeito rebanho. Para a imunização de meningococo, existem as vacinas C, A-C e A, C, W135, Y.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Prober CG, Laura LD. Acute bacterial meningitis beyond the neonatal period. In: Kliegman, Nelson. Textbook of Pediatrics, 19th Ed. Saunders Elsevier, 2011.
2. Tunkel AR, Beek D, Scheld WM. Acute bacterial meningitis. In: Mandell, Douglas and Bennet's. Principles and practice of infectious diseases. 7th Ed. Elsevier, 2010.
3. NICE clinical guideline 102. Bacterial meningitis and meningococcal septicaemia. 2010, June. Disponível em http://www.nice.org.uk/guidance/CG102
4. Kim KS. Acute bacterial meningitis in infants and children. Lancet Infect Dis. 2010;10:32-42.
5. Organización Panamericana de la Salud. Informe Regional de SIREVA II, 2010: datos por país y por grupos de edad sobre las características de los aislamientos de Streptococcus pneumoniae, Haemophilus influenzae y Neisseria meningitidis en procesos invasores. Washington, D.C.: OPS, 2011.
6. Kaplan SL. Treatment and prognosis of acute bacterial meningitis in children older than one month of age. Uptodate®. Disponível em http://www.uptodate.com/online (acesso em 05/04/2012).
7. Feigin RD, Cutrer W. Bacterial meningitis beyond the neonatal period. In: Textbook of Pediatric Infectious Diseases. 6th Ed. In: Feigin RD, Cherry JD, Demmler-Harrison GJ, Kaplan SL (Eds). Saunders, Philadelphia, 2009; p. 439.
AVALIAÇÃO
60. Menina de 3 anos com diagnóstico clínico de meningite bacteriana. Considerando os agentes etiológicos mais frequentes, o antibiótico empírico de primeira escolha é:
a) penicilina cristalina
b) cefalosporina de terceira geração
c) aminoglicosídeo
d) ampicilina
Responder as questões 61, 62 e 63 baseadas no caso clínico abaixo:
Menino de 3 anos, esplenectomizado há 6 meses após trauma abdominal, apresenta febre alta há 24 horas, cefaléia, vômitos e sinais de irritação meníngea. Realizada punção lombar e os resultados liquóricos apresentavam um líquor turvo, celularidade de 1100 células/mm3 com predomínio polimorfonucleares (80%); proteinorraquia de 150mg/dL, glicorraquia de 20mg/dL (glicemia 73mg/dL) . A bacterioscopia evidenciou numerosos cocos Gram positivos aos pares e cadeias.
61. Diante do caso exposto, o diagnóstico mais provável é meningite:
a) pneumocóccica
b) por hemófilo
c) estafilocóccica
d) meningocóccica
62. Os resultados encontrados no líquor que sugerem meningite bacteriana são:
a) pleocitose com predomínio de polimorfonucleares, hipoproteinorraquia e hiperglicorraquia
b) pleocitose com predomínio de mononucleraes, hiperproteinorraquia e normoglicorraquia
c) pleocitose com predomínio de polimorfonucleares, hiperproteinorraquia e hipoglicorraquia
d) pleocitose com predomínio de mononucleraes, hipoproteinorraquia e hipoglicorraquia
63 A profilaxia para os contactantes desta criança:
a) não está indicada
b) está indicada através da imunização
c) está indicada com rifampicina
d) está indicada com cefalosporina de terceira geração
Responda as questões 64 e 65 baseadas no caso clínico abaixo:
Lactente de 2 meses com febre alta e irritabilidade há 24 horas. Apresentou vômitos após as mamadas e a mãe notou a fontanela abaulada. Ao exame físico não havia sinais de irritação meníngea.
64. A conduta imediata mais indicada neste caso:
a) iniciar antibioticoterapia oral, hemograma, exame de urina e dependendo destes resultados, internação e punção lombar
b) internação, punção lombar, hemocultura e antibioticoterapia intravenosa
c) internação, tomografia computadorizada, hemocultura
d) antibioticoterapia intramuscular, punção lombar e hemocultura
65. Considerando a meningite o diagnóstico mais provável, a cobertura antibióticoterapia empírica é dirigida a:
a) bastonetes gram negativos, estreptococo do grupo B e Listeria
b) meningococo, pneumococo e hemófilo
c) bastonetes gram negatives e estafilococo
d) bastonetes gram negativos, estreptococo do grupo B, Listeria, meningococo, pneumococo e hemófilo