Número atual: 21(1) - Março 2021
- Imprimir
- Indicar
- Estatísticas
- (0)
Comentários - Como Citar
- Download da Citação
- Artigos Relacionados
-
Outros dos
Autores
Artigo Original
Meningite meningocócica complicada com abscesso cerebral em lactente jovem - Relato de caso
Meningococcic meningitis complicated with brain abscess in young infant - Case report
Nicolle Lopes Guenther; Daniela Menna Barreto; Clarissa Pereira Pádua; Carla Cristiane Dall'Olio; Thalita Fernandes de-Abreu
DOI:10.31365/issn.2595-1769.v21i1p26-30
UFRJ, Instituto de Puericultura e Pediatria Martagão Gesteira - Rio de Janeiro - Rio de Janeiro - Brasil
Endereço para correspondência:
Recebido em: 03/05/2020
Aprovado em: 15/07/2020
Instituição: UFRJ, Instituto de Puericultura e Pediatria Martagão Gesteira - Rio de Janeiro - Rio de Janeiro - Brasil
Resumo
INTRODUÇÃO: A doença meningocócica apresenta elevada morbidade e letalidade. Sua principal manifestação é a meningite, com febre, mialgia, náuseas e vômitos, irritabilidade, rigidez de nuca e rash hemorrágico, podendo evoluir com complicações neurológicas. Descreve-se um caso clínico com apresentação incomum em lactente jovem com meningite meningocócica complicada.
RELATO DE CASO: Lactente de um mês, previamente hígido, com febre há três dias e dor abdominal, internado na unidade de terapia intensiva em choque séptico, sedado, intubado, recebendo aminas e antibioticoterapia empírica, apresentando ptose palpebral à direita e fontanela abaulada. Identificou-se meningococo no líquor por técnica molecular. A despeito de terapêutica adequada com ceftriaxona, mantinha crises convulsivas complexas, labilidade térmica e alterações liquóricas de celularidade, bioquímica e PCR positivo para meningococo em análises seriadas. Tomografia computadorizada de crânio evidenciou abscesso temporal direito, drenado pela neurocirurgia, com posterior melhora clínica e do líquor. Recebeu antibioticoterapia com ceftriaxona por 31 dias, e meropenem e vancomicina por 14 dias, para tratamento de pneumonia no pós-operatório. Em avaliação de sequelas neurológicas, identificou-se palidez de nervo óptico bilateral em fundo de olho.
DISCUSSÃO: O manejo adequado de crianças com doença meningocócica é de suma importância para o desfecho clínico. É imperativo que o pediatra suspeite de doença meningocócica em quadro clínico febril agudo, especialmente em lactentes jovens, permitindo a instituição de terapêutica adequada precocemente e diminuindo sua morbimortalidade. Complicações neurológicas devem ser suspeitadas na persistência da febre após tratamento ou na presença de sinais neurológicos focais ou alteração do nível de consciência.
Palavras-chave: Meningite; Doença meningocócica; Abscesso cerebral.
Abstract
INTRODUCTION: Meningococcal disease has high morbidity and lethality. Its main manifestation is meningitis, with fever, myalgia, nausea and vomiting, irritability, neck stiffness and hemorrhagic rash that may evolve with neurological complications. A case of uncommon presentation in a young infant with complicated meningococcal meningitis will be reported.
CASE REPORT: A previously healthy 1-month-old infant with fever for three days and abdominal pain was admitted to the intensive care unit in septic shock, sedated, intubated, receiving amines and empirical antibiotic therapy, presenting right eyelid ptosis and bulging fontanelle. Meningococcus in CSF was identified by molecular technique. Despite adequate ceftriaxone therapy, he maintained complex seizures, thermal lability and cerebrospinal fluid changes, biochemistry, and positive meningococcal PCR in serial analyzes. Cranial computed tomography showed right temporal abscess, drained by neurosurgery, with subsequent clinical and cerebrospinal fluid improvement. She received ceftriaxone antibiotic therapy for 31 days, and meropenem and vancomycin for 14 days, for treatment of postoperative pneumonia. In the evaluation of neurological sequelae, bilateral optic nerve pallor in the fundus was identified.
DISCUSSION: Proper management of children with meningococcal disease is of paramount importance for the clinical outcome. It is imperative that pediatricians suspect meningococcal disease in an acute febrile condition, especially in young infants, allowing early institution of appropriate therapy and thus reducing their morbidity and mortality. Neurological complications should be suspected in the persistence of fever after treatment or in the presence of focal neurological signs or altered level of consciousness.
Keywords: Meningitis; Meningococcal disease; Brain abscess.
INTRODUÇÃO
A doença meningocócica é causada pela Neisseria meningitidis, um diplococo gram-negativo envolvido por cápsula polissacarídica cujos antígenos permitem sua classificação em 12 sorogrupos, sendo A, B, C, W135 e Y os mais clinicamente significativos.1,2 A incidência da doença meningocócica varia de acordo com idade, gênero, condições socioeconômicas, sorogrupo e virulência da bactéria.1 De acordo com a Organização Mundial da Saúde (OMS), não há dados acurados sobre a incidência global dessa doença. Sua letalidade varia de 50-80% em casos não tratados, e de 10-15% com tratamento adequado. Além disso, apresenta elevada morbidade, com incidência de 12-20% de sequelas como paralisias, convulsões, surdez, déficit no desenvolvimento neuropsicomotor, amputação de membros e cicatrizes cutâneas.3
O perfil microbiológico das cepas endêmicas vem se modificando nas últimas décadas, tendo o meningococo A, causador de grandes epidemias durante as guerras mundiais, cedido espaço para infecções pelos sorogrupos B e C.1-3 Este último apresentou queda significativa na incidência após o advento da vacina contra meningite C.3 Recentemente, há aumento na incidência de infecções pelos sorogrupos W135 e Y na América do Sul.1 No Brasil, a doença é endêmica com surtos epidêmicos em várias cidades e o meningococo C é o responsável pela maioria dos casos. A maneira como essa doença acomete indivíduos previamente hígidos, com rápida progressão e elevada letalidade, tornou-a um problema de saúde pública em âmbito mundial.4
A transmissão ocorre através de contato direto com gotículas e secreções das vias respiratórias, e o ser humano é o único reservatório.3 A maior incidência da doença é encontrada em crianças menores de um ano. Picos de incidência também ocorrem entre adolescentes e adultos jovens, mais frequentes em países de primeiro mundo.2-4 A N. meningitidis é capaz de colonizar a mucosa do trato respiratório superior sem causar doença, resultando na presença de carreadores assintomáticos. Esse fenômeno é comum, envolvendo cerca de 10% da população.2,3 Outros fatores de risco relacionados à doença meningocócica são predisposição genética, deficiência de complemento, estado clínico do hospedeiro, fatores ambientais, virulência da bactéria, sazonalidade, extremos climáticos, tabagismo e infecção respiratória recente.2,4
A doença meningocócica possui variadas apresentações clínicas, desde quadro febril até choque séptico fulminante. Sintomas inespecíficos como febre, calafrios, mal-estar, mialgia, prostração, náuseas e vômitos, geralmente de início súbito, precedem manifestações mais específicas como meningite, e o exantema maculopapular, petequial ou purpúrico em tronco e membros inferiores sugestivo de meningococcemia. A tríade clássica da meningite consiste em febre, cefaleia e rigidez de nuca. Entretanto, apenas 27% dos pacientes apresentam a tríade completa.4-6 Acrescentando o rash à tríade clássica, 89% dos pacientes apresentam dois desses quatro sinais e sintomas. Nos casos fulminantes, pode ocorrer púrpura, isquemia de membros, hipertensão intracraniana e choque, e óbito em poucas horas.4 Sinais de aumento da pressão intracraniana incluem rebaixamento do nível de consciência, sinais neurológicos focais, anisocoria, hipertensão, bradicardia e papiledema.5
O tratamento empírico imediato é imprescindível à menor suspeita de doença meningocócica, mas a confirmação laboratorial do agente etiológico é de suma importância clínica e epidemiológica, não devendo, contudo, retardar a instituição de terapêutica adequada.5 O meningococo pode ser isolado em líquor, sangue ou esfregaço e biópsia das lesões cutâneas, ou ainda em outros fluidos corporais, dependendo da apresentação clínica.4,6 A punção lombar é uma ferramenta rápida e fácil que permite a detecção do meningococo em até 90% dos pacientes se realizada antes da introdução da terapêutica, ao passo que as hemoculturas identificam 40-75% dos casos.5,6 Os métodos mais utilizados para detecção do meningococo são cultura em ágar chocolate, aglutinação em látex, coloração pelo Gram e identificação do material genético por técnica molecular de reação em cadeia da polimerase (PCR - Polymerase Chain Reaction), teste incluído recentemente em algumas diretrizes.6,7
O objetivo deste estudo é descrever um relato de caso de um lactente de um mês de vida com meningite meningocócica complicada de evolução incomum. Este trabalho foi aprovado por Comitê de Ética em Pesquisa (nº CAAE 15598819000005264).
RELATO DE CASO
Lactente de um mês, previamente hígido, veio transferido para a Unidade de Terapia Intensiva Pediátrica (UTIP). Mãe relata que procurou uma unidade de emergência com queixa de febre há três dias, coriza e dor abdominal. Foi medicado com dipirona e realizadas radiografias de tórax e abdome, que revelaram apenas distensão abdominal, sendo então liberado com prescrição de sintomáticos. Retornou à unidade no dia seguinte hipotônico, gemente, apresentando ptose palpebral, esforço respiratório e taquicardia (280 bpm). Há relato de realização de manobra vagal e administração de adenosina sem sucesso, e amiodarona em dose de ataque com boa resposta. Evoluiu com insuficiência respiratória, necessitando de intubação orotraqueal. Foi puncionado acesso venoso profundo, realizada expansão volêmica com cristaloide e concentrado de hemácias. Foi iniciada antibioticoterapia empírica com ampicilina e gentamicina. Apresentou ainda no hospital de origem parada cardiorrespiratória, sem relato de duração, sendo submetido a ressuscitação cardiopulmonar.
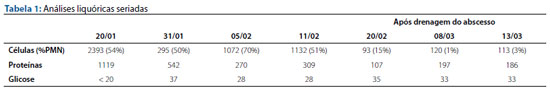
Foi admitido na UTIP em estado grave, sedado, intubado, recebendo dripping de dobutamina e sedoanalgesia contínua com midazolam e fentanil. Em anamnese colhida à admissão, não havia fator de risco infeccioso no que diz respeito à história perinatal. Apresentava ao exame físico anisocoria e abaulamento de fontanela. Realizada punção lombar com saída de líquor turvo, apresentando 2.393 células com 54% de polimorfonucleares, proteinorraquia de 1.119 mg/dl e glicose < 20 mg/dl, sendo então trocado o antibiótico para ceftriaxona. Foi identificado meningococo no líquor por método de PCR (FilmArray® ME Panel). Nesse momento foi submetido a tomografia computadorizada (TC) de crânio, com laudo normal.
Evoluiu com hipertonia em membros e crises convulsivas focais com desvio do olhar e movimentos tônicos, necessitando de terapia anticonvulsivante combinada com fenobarbital, valproato e carbamazepina. Permaneceu na UTIP por 17 dias, dos quais 14 em ventilação mecânica e dois dias com aminas vasoativas. Recebeu alta para a enfermaria, com retorno à UTIP no dia seguinte, por hipotermia com instabilidade hemodinâmica, resolvida após aquecimento com manta térmica. Como mantinha labilidade térmica e padrão inflamatório no líquor em análises seriadas, bem como positividade do PCR para meningococo mesmo após antibioticoterapia adequada (Tabela 1), foi solicitada nova TC de crânio, que evidenciou áreas hipodensas em lobos frontais e temporais, e uma grande área hipodensa com efeito de massa medindo 3,6 x 5,0 x 4,6 cm em lobo temporal direito, com realce pial pelo contraste venoso, sem desvio da linha média (Fig. 1).
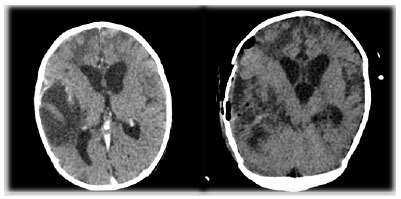
Figura 1. TC de crânio antes e após drenagem cirúrgica de abscesso, evidenciando áreas hipodensas em lobos frontais e temporais com discreta extensão ao lobo occipital direito, e uma grande área hipodensa com efeito de massa em lobo temporal com importante redução no exame após a abordagem cirúrgica.
Foi submetido a craniotomia e drenagem de abscesso pela neurocirurgia sob anestesia geral, sem intercorrências (Fig. 2). Realizada TC de crânio de controle, que evidenciou importante redução da área hipodensa em lobo temporal em comparação com o exame anterior, além de pequena coleção hipodensa subdural e das mesmas áreas hipodensas em lobos frontais e temporais (Fig. 1).
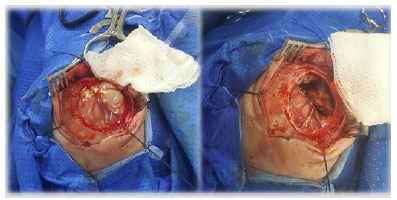
Figura 2. Craniotomia e drenagem de abscesso cerebral
Após o procedimento, evoluiu com melhora clínica significativa e clareamento do líquor em análises subsequentes (Tabela 1). Recebeu antibioticoterapia com ceftriaxona por 31 dias, e meropenem e vancomicina por mais 14 dias, trocado devido a pneumonia nosocomial identificada após febre no pós-operatório tardio. Foi realizada investigação inicial para rastreio de imunodeficiências, com dosagem de imunoglobulinas e complemento séricos e contagem de subpopulações de linfócitos T, sem, contudo, identificar nenhuma alteração. Repetiu a TC de crânio um mês após a cirurgia, que mostrou encefalomalácia e abscesso subdural resolvido. Foi realizado eletroencefalograma com laudo normal e exame de fundo de olho, que identificou atrofia de nervo óptico bilateral.
Recebeu alta para seguimento ambulatorial e acompanhamento de sequelas, com orientação de fisioterapia motora e estímulo visual, apresentando clinicamente discreta hipotonia em membros e nistagmo horizontal.
DISCUSSÃO
O caso relatado traz inúmeras e importantes reflexões à prática clínica pediátrica. Inicialmente, trata-se de um lactente jovem, com exatamente um mês de vida, apresentando síndrome febril aguda com sintomas inespecíficos. É bem estabelecido que recém-nascidos (idade entre 0 e 28 dias de vida) com febre apresentam maior risco de bacteremia oculta grave e requerem internação hospitalar e investigação completa de sepse com exames complementares, incluindo punção lombar, e início imediato de antibioticoterapia empírica.8,9 Lactentes jovens (idade entre 1-3 meses de vida), faixa etária considerada de transição por não ter cobertura vacinal completa, podem apresentar tanto infecções por germes próprios de lactentes maiores quanto de recém-nascidos.8,10
É discutível a necessidade de realização de punção lombar em todos os lactentes jovens com síndrome febril aguda, pois apesar de uma incidência mais baixa de meningite nessa faixa etária do que em recémnascidos, o diagnóstico é difícil, pois a maioria tem quadro clínico inespecífico, como o paciente do caso em discussão no início do quadro. Por isso, o risco de infecção bacteriana grave deve ser avaliado conforme critérios clínicos e exames laboratoriais simples, como hemograma e EAS.8,9 Considerando a idade limítrofe, o paciente se beneficiaria de exames complementares para avaliação de bacteremia, como hemograma, hemoculturas, EAS e punção lombar, permitindo o diagnóstico e tratamento de meningite em tempo hábil.8 Em menos de 24 horas, como descrito no caso, o paciente retornou em septicemia grave, quadro que poderia ter sido evitado.
Na avaliação clínica posterior, tratava-se de um paciente grave, com sinais de choque séptico (taquicardia, esforço respiratório, queda do nível de consciência e hipotonia). No tratamento da doença meningocócica invasiva, o reconhecimento e manejo de choque séptico e hipertensão intracraniana constituem uma prioridade, bem como o início imediato de antibioticoterapia empírica, a qual não deve ser postergada sob nenhuma circunstância.4,5 Neste momento contraindica-se a punção lombar, devido à instabilidade hemodinâmica.
A escolha da antibioticoterapia empírica se baseia na faixa etária. Em menores de três meses, deve-se utilizar ampicilina e uma cefalosporina de terceira geração (cefotaxima ou ceftriaxona mais comumente), ao passo que em crianças maiores utiliza-se a ceftriaxona. Após a confirmação etiológica, o tratamento preconizado para meningite meningocócica pode ser realizado com penicilina, ceftriaxona ou cefotaxima por sete dias.5,7,11,12 No caso descrito, a escolha inicial foi por ampicilina e gentamicina, antibióticos preconizados para sepse neonatal, e trocados para ceftriaxona tão logo houve a suspeita de meningite.
O meningococo C ainda é o mais frequentemente encontrado no Brasil,3,4 porém o kit utilizado para diagnóstico por RT-PCR (FilmArray ME Panel), apesar da rapidez e da elevada sensibilidade, tem como limitação não se'''r capaz de distinguir o subgrupo do meningococo identificado.13 Não houve positividade em outros testes diagnósticos realizados, como aglutinação em látex ou cultura de líquor.
A meningite bacteriana pode cursar frequentemente com complicações neurológicas, como efusão subdural, crises convulsivas recorrentes, hemiparesia, hemorragia intracraniana, cerebrite, paralisia de nervos cranianos, hidrocefalia, abscesso cerebral e ventriculite purulenta.4,14,15 A complicação mais frequentemente relatada é a efusão subdural.11,14 Foram identificados alguns fatores de risco relacionados à maior incidência de complicações neurológicas nesses pacientes, dentre eles idade menor que 12 meses, meningite por Streptococcus pneumoniae, neutropenia, proteinorraquia elevada, e alterações neurológicas à admissão, como crises convulsivas, alteração do nível de consciência e déficits neurológicos focais.14,15 Muitos desses fatores de risco podem ser identificados no caso clínico em estudo, à exceção do agente etiológico, pois o meningococo não é o principal agente relacionado às complicações neurológicas.
Em pacientes que respondem clinicamente bem ao tratamento, não há necessidade de novos exames complementares. No entanto, naqueles em que não há melhora clínica após 48 horas de antibioticoterapia, deve-se realizar análise pareada de líquor.10 A TC de crânio está indicada nos casos em que há flutuação do nível de consciência, sinais neurológicos focais, convulsões focais tardias, recorrência ou persistência da febre, alterações liquóricas persistentes e suspeita de edema cerebral ou hidrocefalia e meningite recorrente.11 Vale lembrar que o paciente do caso em discussão apresentava sinais neurológicos focais e redução do nível de consciência logo ao início do quadro, e foi realizada TC de crânio que foi normal. No entanto, após persistência de labilidade térmica, crises convulsivas focais tardias e alterações em análises seriadas de líquor, foi indicada nova TC de crânio, que diagnosticou então o abscesso cerebral. Deve-se, portanto, na ausência de melhora clínica após antibioticoterapia adequada, investigar possíveis complicações neurológicas associadas.11
Por fim, é importante ressaltar que existem vacinas disponíveis contra os subgrupos A, B, C, W e Y do meningococo, que além de reduzir a incidência de infecção meningocócica através da indução de produção de anticorpos, reduzem a colonização da nasofaringe pela bactéria, diminuindo assim o número de carreadores assintomáticos e a transmissão da doença através da imunidade de rebanho,3,4 mecanismo que ajuda na proteção de lactentes jovens que ainda não possuem imunização completa, como o paciente em questão.
Este caso clínico desperta o olhar para o diagnóstico de meningite em lactentes jovens com febre sem foco e a suspeita de complicações na ausência de melhora clínica mesmo com tratamento adequado. Além disso, reforça a importância da vacina para prevenção da doença meningocócica.
REFERÊNCIAS
1. Abio A, Neal KR, Beck CR. An epidemiological review of changes in meningococcal biology during the last 100 years. Pathog Glob Health. 2013; 107(7):373-80.
2. Millar BC, Moore PJA, Moore JE. Meningococcal disease: has the battle been won? J R Army Med Corps. 2017; 163(4):235-41.
3. Borrow R, Alarcón P, Carlos J, Caugant DA, Christensen H, Debbag R, et al. The Global Meningococcal Initiative: global epidemiology, the impact of vaccines on meningococcal disease and the importance of herd protection. Expert Rev Vaccines. 2017; 16(4):313-28.
4. SBP. Doença meningocócica [Internet]. SBP. 2015 [cited 2019 Aug 9]. Available from: https://www.sbp.com.br/imprensa/detalhe/nid/doenca-meningococica/
5. Nadel S. Treatment of Meningococcal Disease. J Adolesc Health. 2016; 59(2, Supplement):S21-8.
6. Vázquez JA, Taha MK, Findlow J, Gupta S, Borrow R. Global Meningococcal Initiative: guidelines for diagnosis and confirmation of invasive meningococcal disease. Epidemiol Infect. 2016; 144(14):3052-7.
7. Report of the Committee on Infectious Diseases. RED BOOK. 31st ed. American Academy of Pediatrics; 2018. 2021 p.
8. Pinto LA de M. Febre no lactente. Rev Pediatr SOPERJ. 2012; 13(2):61-7.
9. Baraff LJ. Management of infants and young children with fever without source. Pediatr Ann. 2008; 37(10):673-9.
10. Sztajnbok DC das N. Meningite bacteriana aguda. Rev Pediatr SOPERJ. 2012; 13(2):72-6.
11. Tunkel AR, Hartman BJ, Kaplan SL, Kaufman BA, Roos KL, Scheld WM, et al. Practice guidelines for the management of bacterial meningitis. Clin Infect Dis Off Publ Infect Dis Soc Am. 2004; 39(9):1267-84.
12. Prata F, Cabral M, Ventura L, Ferreira PR, Brito MJ. Meningites Agudas Bacterianas: Recomendações da Sociedade de Infecciologia Pediátrica e da Sociedade de Cuidados Intensivos Pediátricos da SPP [Internet]. 2013. Available from: https://www.spp.pt/User-Files/file/Protocolos_SPP/Meningites_Agudas_Bacterianas_Protocolo.pdf
13. BioFire Diagnostics, LLC. Manual de instruções do FilmArray ME Panel CE IVD; 2019.
14. Antoniuk SA, Hamdar F, Ducci RD, Kira ATF, Cat MNL, Cruz CR da. Childhood acute bacterial meningitis: risk factors for acute neurological complications and neurological sequelae. J Pediatr (Rio J). 2011; 87(6):535-40.
15. Namani S, Milenković Z, Koci B. Estudo prospectivo dos fatores de risco para complicações neurológicas na meningite bacteriana infantil. J Pediatr (Rio J). 2013; 89(3):256-62.